- EGFR基因突變型肺癌的標靶治療
- 第一代標靶藥:吉非替尼 (Gefltinib) 、厄洛替尼(Erlotinib)
- 第二代標靶藥:阿法替尼 (Afatinib) 、達克替尼 (Dacomitinib)
- EGFR T79OM基因突變及第三代標靶藥奧希替尼 (Osimertinib)
- ALK基因突變的標靶治療
- 第一代ALK標靶藥:克唑替尼 (Crizotinib)
- 第二代ALK標靶藥:塞瑞替尼 (Ceritinib)、阿來替尼 (Alectinib) 及布加替尼 (Brigatinib)
- 第三代ALK標靶藥
- ALK標靶藥的副作用
- ROS1 突變型肺癌
- BRAF突變型肺癌
- NTRK基因融台肺癌
- MET突變型肺癌
- RET基因融台肺癌
- 其他罕見基因
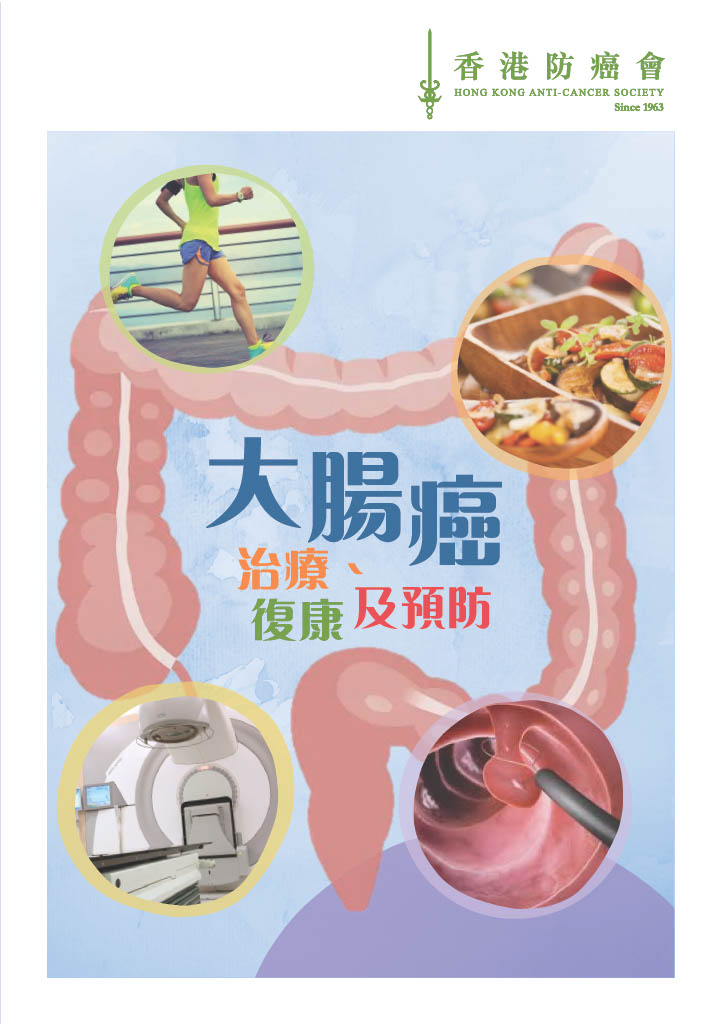
肺癌是本港最常見癌症,更是頭號癌症殺手。十年來的肺癌個案一 直攀升,根據香港癌症統計中心的數字,新症個案由 2013年的 4,631 宗,增至2022年的5,707宗, 2022年錄得3,782宗死亡個案,可見肺 癌在香港十分普遁。
本港肺癌新症發病趨勢( 2013-2022年)
肺癌可分為非小細胞肺癌( Non-small-cell lung cancer, 簡稱 NSCLC)及小細胞肺癌(Small-cell lung cancer, 簡稱SCLC。非小細胞肺癌佔約85%個案。
非小細胞肺癌的癌細胞較大,可細分為三類:

非小細胞肺癌可分為四期,根據腫瘤大小及擴散程度而定,分期有助決定治療方案:

肺癌可分為非小細胞肺癌( Non-small-cell lung cancer, 簡稱 NSCLC)及小細胞肺癌(Small-cell lung cancer, 簡稱SCLC) 。 小細胞肺癌佔約15%個案。
小細胞肺癌的癌細胞體積較小,生長和擴散速度較快,可分為局限期(Limited stage) 及廣發期 (Extensive stage) :

早期肺癌在未必會引起明顯徵狀,而且肺癌的病徵也可能是其他健康問題引起,所以容易被忽略。但若能及早發現肺癌,治療通常有效得及容易得多。
最常見的肺癌徵狀包括:
- 經常咳嗽
- 做以往能輕鬆完成的動作時變得容易氣喘
- 痰中帶血
- 胸口或肩膀感到疼痛或不適
- 胸部感染反覆發作,或感染久久不癒
- 食慾不振
- 持續感到疲倦
- 體重減輕
肺癌的類型、期數對所需採用的治療方法有決定性影響;再加上癌細胞有沒有基因突變,是何種基因,都會影響治療方案,因此必須先有正確診斷,才能對症下藥。
當患者出現久咳不癒丶咳血、氣喘等病徵,或懷疑患上肺癌,醫生便會安排檢查。—般而言,醫生會先從入侵性較低的檢查入手,包括$X光$、$電腦掃描$或$正電子掃描$等。
假如仍有所懷疑,醫生一般會建議從病灶抽取組織,進行化驗,從而確診及制訂$個人化治療$方案。為了得到正確診斷,患者或須接受多於—個測試。現時,我們可以採用不同方法抽取組織。
活檢所得的樣本,會用於癌症分期及制訂個人化治療之用。若患者屬於第 l至 Ill期,或可接受外科 手術,配合輔助化療及放射治療;屬於第 IV期患 者,則可考慮系統性治療,如標靶治療、免疫治療及化療。
要知道患者是否適合使用標靶治療及免疫治療,須測試腫瘤樣本是否出現某些基因突變或指標, 如EGFR 、 ALK 、 ROS1及PD-L1等。醫生會按照 基因測試的結果,選擇最切合病情的治療方法。
大體而言,醫生會根據病灶位置及大小,由醫生選擇以下方法:
超聲波導入針吸活檢頸部淋巴核 (Ultrasound guided neck lymph node needle biopsy)
如頸部淋巴核有腫塊隆起,醫生可透過超聲波掃描下將 活檢針穿過皮膚去吸取活組織或將腫塊割除。此過程大 約需時 15至 30分鐘,在局部麻醉下進行。
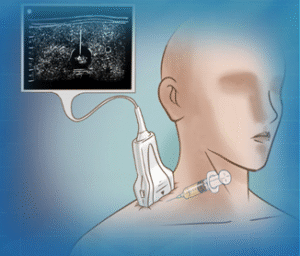
圖:超聲波導入針吸活檢頸部淋巴核
依附著氣管外圍之淋巴核會因腫瘤影響而變大,透過支氣管鏡末前端的超聲波探頭,可將縱膈淋巴核清楚 顯示出來,並即時進行針吸活檢,大大提升診斷率及安全性。過程大約需時 45分鐘,在局部麻醉及靜脈注 射鎮靜劑後進行。

圖:超聲波導入針吸活檢頸部淋巴核
如有胸腔積液 (俗稱「肺積水」)(胸腔積液:胸腔位於肺骨與肺部之間,這個位置本來有少量液體,潤滑肺部及胸腔,肺癌細胞則會影響液體的分泌和吸收,導致胸腔積存過多液體而出現胸悶、氣促、呼吸果難等徵狀。)
一、超聲波導入胸膜穿刺放液術 (Ultrasound guided pleural tapping)
過程大約需時15至30分鐘,在局部麻醉下進行。醫生會用超聲波於胸腔位置進行定位,然後用幼針經皮膚進入胸腔把積液抽取作病理化驗。
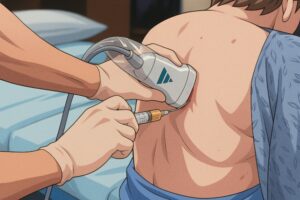
圖:超聲波導入胸膜穿刺放液術
過程大約30至45分鐘,需在局部麻醉下進行。醫生會於胸腔位置,打開約1厘米大小的開口,然後放入內窺鏡(胸腔鏡)把積液清除,再於胸膜位置用小鉗從病灶取下組織作活檢。術後,會有-透明導管連接患者胸腔至—引流容器作積液引流。—般1至3天後可把導管移除。

圖:單孔胸腔鏡
電腦掃描導入經皮穿刺活檢 (CT guided needle biopsy)
如病灶位於肺部較外圍位置,醫生會在電腦掃描影像輔助下對 病灶進行活檢。過程大約半小時,需局部麻醉下進行。
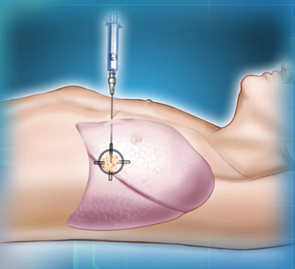
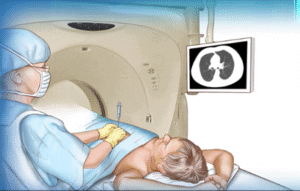
圖:電腦掃描導入經皮穿刺活檢
如病灶位於肺部較中央位置,支氣管鏡可經鼻孔或 口部,通過支氣管到達病灶,從而抽取組織進行化 驗,過程約需半小時,並在局部麻醉及靜脈注射鎮 靜劑後進行。為提高準確性,醫生或會加入X光透視 或微型超聲波對病灶作出定位。
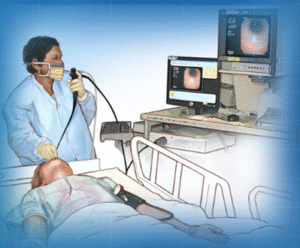
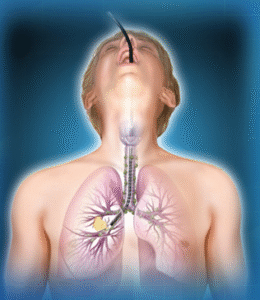
圖:支氣管鏡
電磁導航支氣管鏡 (Electromagnetic navigation bronchoscopy)
由於肺部結構複雜,若病灶位於較深入位置,支氣管鏡進入肺部後或有誤 差,影響抽取樣本及之後檢驗的準確性,電磁導航支氣管鏡則可彌補傳統支 氣管鏡之不足。
患者須先接受精密的電腦掃描,電腦軟件會重組患者的肺部、氣管及支氣管 結構的三維影像,並規劃支氣管鏡的路線圖。進行支氣管鏡檢查時,電磁板 系統會與預先錄製的影像互相確定,引領支氣管鏡及活檢儀器準確到達病灶 位置,猶如汽車的衛星導航系統。
電腦掃描與電磁導航支氣管鏡檢查,最理想是在同一天內進行,後者一般採用有麻醉科醫生在場的監察麻醉,整個過程約需30至60分鐘。
隨著醫學技術日新月異,這些檢查的準確性及安全性亦日益提升。因此,患 者只需做足準備、跟從醫生指示,在檢查過程中,患者不會威到明顯不適, 檢查出現併發症的風險不大,傷口一般亦能自動痊癒,毋須過份憂慮。
低劑量胸腔電腦掃描 (Low-dose computed tomography, LDCT)
低劑量胸腔電腦掃描是透過對肺部拍攝多張影像,並經電腦計算以獲得詳細 橫截面圖像的檢查方法。若與 X-光相比,低劑量胸腔電腦掃描更可清楚顯示肺部腫瘤大小、形狀及位置,可幫助找出已擴散至淋巴的轉移。
低劑量胸腔電腦斷層掃描輻射量較低,能偵測到體內細小的病變,因此可以在早期階段診斷出肺癌,幫助及早為患者進行治療,增加康復機會。

圖:低劑量胸腔電腦掃描
外科手術是根治肺癌的重要方法,透過切除腫瘤及周邊組織,達到完全清除癌細胞的目的。
外科手術多用於非小細胞肺癌,因小細胞肺癌發展極快,大部分患者確診時已出現轉移,手術不能完全切除。
非小細胞肺癌發展相對較慢,第l期、第II期,以及部分第Ill期患者都能以手術根治,並按個別病情,在術後接受化療、電療等輔助治療,務求斬草除根。至於較後期患者可能腫瘤入侵附近組織、器官,或已出現轉移,則不建議進行手術來根治,但手術(和化療、電療並用)亦可用於控制病情,有助紓緩癌症引致的不適,提高他們的生活質素。
肺癌種類、期數是手術治療的主要考慮因素:
只有少數患者能以手術治療
l、II、IIIA期(部分適合做手術者):根治性治療
111B期丶IV期、較早期數但不適合做手術者:紓緩性治療
儘管肺癌的種類及期數適合接受手術,如身體狀況欠佳或肺功能不足,也未必適合接受手術。
身體狀況欠佳:因身患其他疾病(例如:糖尿病、心臟病等)可能會令麻醉或手術風險提高。
肺功能不足:肺部組織被切除後不會再生,若患者肺功能較差,如因長期吸煙引致慢性阻塞性肺病的人士等,他們的肺功能會在術後進一步受損,或 出現併發症,甚至無法應付日常生活。
因此,患者術前必須接受術前評估。醫生透過臨床問診,了解患者的日常生活習慣,並估計心肺功能,例如有否恆常運動、走路時會否有容易氣喘的情況、能否無間斷走兩至三層樓梯等。此外,患者須進—步接受客觀測試:
包括量度患者的一秒強制呼氣量(FEV1) 、強制肺活量(FVC) ,可測量患者吸氣後,肺部呼出的氣體量和速度。
肺一氧化碳彌散量(Diffusing Capacity For Carbon Monoxide (DLCO)) :
測試肺組織和血液交換氣體的能力。
心肺運動測試(Cardiopulmonary Exercise Test (CPET)) :
患者連接能監測心臟、呼吸功能的儀器,在跑步機上運動,記錄資料和分析患者的心肺功能狀況。
一般而言,如果肺功能有 80%或以上的人士,接受切除肺葉手術(甚至全肺切除術)風險不大。 要計算術後肺功能,則須減去切除部分所佔的比例,得出數字如高於 60%, 一般適合接受手術,日常生活不會受到太大影響。
雖然肺部組織切除後不會重生,但患者可在手術前後下功夫,加強自身的肺功能。術前, 可提早練習深呼吸,並進行簡單運動,例如步 行、行樓梯等,吸煙人士則儘量戒煙。
術後,患者應避免長期躺臥,如情況許可,可 下床步行,減低靜脈栓塞的風險。患者亦應多深呼吸,如每小時進行深呼吸連動,減少肺炎、胸腔積液、氣胸、血胸等的風險。
肺癌手術可進行微創手術或傳統開胸手術,兩種手術的過程相若,目的是在安全情況下移除所有肺癌組織。微創以胸腔鏡輔助,皮膚表面的創傷較小。至於切除多少肺部組織、使用哪種方式切除,就以腫瘤位置、大小等因素而定。手術過程中切除淋巴作化驗也很重要,因為淋巴有否受癌影響也是決定是否需要後續治療(電療、化療)的重要因素。
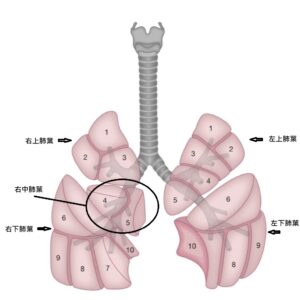
圖:肺部結構圖
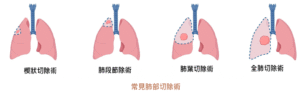
切除腫瘤所屬肺葉,以及同側的縱膈淋巴,如腫瘤影響兩個肺葉,便會進行雙肺葉切除術(Bilobectomy) 。
切除—邊肺部的全部組織。
切除有腫瘤的肺葉和部分支氣管,再連接餘下的支氣管,能保留較多肺部組織, 但腫瘤位置和大小或影響其可行性。
1)肺段節除術(Segmentectomy) 好處是能保留最多肺部組織,只適合較細的腫瘤;
2)楔狀切除術 (Wedge resection) 好處是能保留最多肺部組織,但不及以上手術徹底。適合肺功能較差的病人。
腫瘤熱消融術 (Thermal tumour ablation) :
例如射頻消融術 (Radiofrequency ablation(RFA)) 、微波消融術(Microwave ablation(MWA)),是利用熱能量直接導致腫瘤細胞發生不可逆損傷或凝固性壞死的一種治療技術,沒有處理淋巴和附近剩餘的肺組織,要看個別情況是否適合。適合肺功能差的病人。
較後期患者雖不適合切除腫瘤,但或需接受手術,紓緩徵狀或併發症。
正常情況下,胸膜和肋骨內壁貼合,兩者之間只有少許液體,然而肺癌會令液體增加,壓迫肺部、縱膈,影響呼吸、心肺功能,甚至令縱膈移位,危及性命。
- 胸腔引流術:在患者體內放置胸腔引流管,專引出積液,讓肺部有空間再次鼓脹起來。
皮下植入胸腔引流則能補充胸腔引流之不足,顧名思義, 就是在患者皮下置入引流管,患者可留在家中,讓照顧者 將引流管接駁至引流器,隨時紓緩積液引起的不適。
植入引流管是一個簡單的小手術,只需局部麻醉,過程約 為30至45分鐘。術後一個月,患者可如常洗澡。
- 胸膜黏連術:經胸腔引流管注入藥物,刺激胸膜發生炎症並產生黏連,減低胸腔積液復發的機會。
心包膜包裹著心臟,內層和外層之間有少許潤滑液體,當癌症影響到此範圍,便可能造成積液,壓住心臟,導致心臟衰竭、咸受到呼吸困難,嚴重可致命。
- 心臟超聲波導引刺針:在心臟超聲波監察下,穿刺心包並引出積水。
- 心包窗術:在心包外層剪孔,積液可從孔中排到胸腔,減低再次積水的機會。
腫瘤可能在氣管內或附近的淋巴腺生長,因而阻塞或壓迫氣管管道,令患者呼吸困難,較輕微者威覺呼吸不暢順或帶有如峭子的聲響,嚴重者氣管則會堵塞,引致窒息死亡。
- 硬氣管鏡:在患者的氣管中放入硬氣管鏡,從而撐開氣管,並用儀器移除腫瘤,其後放入支架支撐氣管,減低再次阻塞的機會。
腫瘤可能侵蝕氣管附近的血管,導致咳血,部分患者服用止血藥已能得到紓緩,惟有部分患者或會大量咳血,—旦氣管積血,可引致窒息死亡。
- 硬氣管鏡止血:當腫瘤侵蝕血管引致大量吐血時,可先為患者插呼吸睺,堵截流血的—邊肺部,確保另—邊肺部仍能呼吸,再以硬氣管鏡止血。
氣管內出血時,可用藥物、冷凍、激光等方法止血。止血後,再以硬氣管鏡及其它儀器取出血塊。
放射治療(電療) 在早期丶 局部晚期和晚期癌症都大派用場,其原理是以高能量射線攻擊癌細胞,惟射線無法區分正常細胞,所以在治療的過程中,好、惡細胞同樣會受影響。以往技術有所局限,影響範圍較大,破壞癌細胞時,亦會「禍及」正常細胞。近年技術走向精準,立體定形、三維適形、強度調控等技術,使電療的效果更為理想,也減少了副作用。
圖:現代電療儀器
人體的正常細胞具有一定的復原能力,相反癌細胞復原能力較差,射線能破壞癌細胞中的染色體( DNA) ,令 它們不能再分裂和生長,漸漸凋謝死亡。基本上,人體內的所有細胞均有周期,最好殺滅癌細胞的時機是當它們正值活躍期。但由於每個癌細胞的 狀態有分裂的、也有靜止的,我們沒法預測,所以電療應分開多次進行,不應將劑量集中於同一次電 療,同時亦可讓正常細胞復原,維持體力。
早期肺癌患者的肺部,淋巴結並未受癌細胞影響,一般而言,多會以手術切除腫瘤為主,但臨床上部分患者抗拒手術或因為年紀較大,肺功能不理想而無法承受手術,電療便擔當重要角色,其目標仍然是「根治」。
為進一步減少電療的副作用,目前的電療走向精細,醫生可以採用立體定位放射治療。針對體積較小的腫瘤,更可進行「大劑量、少次數」的電療策略,好處是縮短整個電療過程,只需—至兩星期,進行三至五次,效果與手術切除癌細胞相若,但亦要提醒,始終手術才可將腫瘤徹底從身體清除,所以以手術治療,癌症復發的機會比電療低。
這個階段的肺癌雖未擴散至肺部以外的地方,但肺部受影響的範圍較廣,胸腔內淋巴結受影響,所以手術並不是最理想的單一治療選擇。醫生多會先為患者進行化療或電療,先殺掉部分癌細胞或使腫瘤縮小,然後再進行手術,可以大大提升治療效果,仍有根治癌症的機會。
完成手術後,患者或有機會需要繼續進行電療作輔助治療,例如進行腫瘤切除手術時,切口或留有少量癌細胞,電療可以將剩餘的都切走,減少復發機會。
如癌細胞太接近心臟等重要位置或因身體狀況而沒法進行手術,醫生便會採用同步進行電療和化療,雖存活率較早期肺癌治療低,但由於癌症未有擴散跡象,所以仍有機會根治肺癌。
如不幸確診時已屬晚期,電療的治療主要是以「紓緩」為目標。舉例說,不少晚期肺癌個案會出現腦轉移情況,症狀包括劇烈頭痛、語言或身體活動受影響,嚴重影響患者生活甚至因身體狀況下跌而拖垮了癌症治療。雖癌症源頭在肺部,但醫生可安排患者進行全腦或局部腦部電療,以減輕症狀不適,讓患者可繼續以化療、標靶、免疫治療等繼續對抗癌細胞。
近年,標靶藥物在肺癌治療上舉足輕重,更成為電療的「好拍擋」 。不論肺癌是否屬於基因突變型,大致上的治療框架與上文相同。當患者的基因突變種類能配對相應的肺癌標靶藥物,治療的選擇自然更多。在癌症治療路上,用上組合治療的機會甚多,不少肺癌患者是先進行電療,讓癌細胞導致的症狀在—定程度下受到控制,然後進行標靶治療,自可達致更理想的治療效果。
進行肺癌電療時,或會射到食道,患者進食時可能短暫出現疼痛。長期的話,由於射線會直接射到肺部組織,導致纖維化。正常人體呼吸時,肺部會膨脹,但因出現組織纖維化,亦即變硬丶失去彈性,令肺功能變差。—般而言,電療所引致的副作用不算嚴重,醫生會密切監察患者的進度,以達最佳治療效果。

儘管肺癌治療的發展一日千里,但較為「傳統」的$化療$仍佔有重要席位,用以控制腫瘤、預防復發,或紓緩徵狀。至於患者適合哪種化療方案,就要根據腫瘤期數、病理特性、患者身體狀況及意願等因素而決定。

不同分期的小細胞肺癌均以化療爲主。
小細胞肺癌可分為局限期(Limited stage) 和廣發期 (Extensive stage) 。
由於小細胞肺癌可快速複製並擴散至全身,因此無論屬於局限期或廣發期,都會以化 療作主要治療方法,再按情況搭配外科手術和放射治療。
對於不同期數的非小細胞肺癌患者而言,化療可作為主要治療或輔助治療:
- 第 II及第III期 (適合手術治療) :若患者可接受外科手術切除肺葉,術後須進行輔助化療,以減低復發風險。
- 第II及第III期 (不適合手術治療):部分患者雖未出現轉移,但可能因為身體狀況無法承受手術風險,或因為腫瘤位置難以進行手術,須採用放射治療, 這類患者如同時接受化療,控制腫瘤的效果較為理想。 而部分患者腫瘤較大,本來不適合接受手術,可接受術前化療,如腫瘤縮小至理想程度,便可進行手術。
- 已轉移或復發患者:此兩類患者的癌症不再局限在同一位置,須接受系統性治療,即化療、標靶治療或免疫治療,從而減慢病情惡化,以及紓緩肺癌徵狀。這些患者須先接受基因測試,了解腫瘤是否適合標靶治療或免疫治療。若腫瘤並 無相關基因突變,則不能使用標靶藥物,須使用化療;至於 PD-L1少於 50%的人 士,可考慮以免疫治療配合化療,或單獨進行化療。
制訂化療方案時,醫生會先考慮患者的期數、意願、身體狀況等方向。
在肺癌治療上,化療藥物可單一使用,也可混合兩種使用,視乎患者的需要和身體情況而定,例如年紀、是否患有其它疾病或藥物過敏等。國際臨床硏究發現,混合化療控制病情的效果較單一化療為佳。
儘管混合化療效果較理想,但部分第IV期患者未必能承受其副作用。臨床硏究數據顯示,第IV期患者可進行四至六個混合化療療程,此後病情受控的 話,可單用一種化療藥作維持治療,減低化療副作用的同時,能延長無惡化存活期。
鉑金類藥物為肺癌化療的主要藥物,當中又以順鉑(Cisplatin)和卡鉑 (Carboplatin) 較為常用,可用於單一化療,也可配合其他化療藥物作混治療,如培美曲塞 (Pemetrexed) 、吉西他濱 (Gemcitabine) 、紫杉醇(Pac lit axel) 、多西紫杉醇 (Docetaxel) 、依託泊苷 (Etoposide) 等。
一般而言,順鉑的療效稍稍較卡鉑為佳,如患者較年輕及身體狀況許可, 可先考慮使用順鉑,特別是較早期肺癌患者可用較為進取的治療策略。至 於第 IV期患者根治的機會較低,而且未必能承受副作用,通常使用副作用較 少的卡鉑。
談起化療,很多患者都擔心副作用,例如嘔吐、骨髓抑制等,甚至當「逃兵」,拒絕接受化療。
患者首先必須明白,化療的目的,在於減低轉移的風險以及延長存活時間,並非百害而無一利。 事實上,近年的化療藥物進步不少,其副作用較低,亦有多種輔助藥物紓緩副作用,例如止嘔藥丶白血球生長激素等。
如有疑慮,不妨與你的主診醫生溝通,讓他們安排合適的治療方案。
標靶治療是一種系統性治療,即效用不局限於身體某個部位,對原發灶、轉移灶等都有控制作用;它也是一種針對性治療,透過控制腫瘤特有的生長特質,減慢癌症生長和擴散,由於目標較為精準,標靶治療的副作用一般比傳統化療輕。
有助晚期個案延長存活
期數方面,標靶治療目前大多用於第 IV 期肺癌上,因為這些患者的癌症已擴散 至身體不同部位,不適用手術、放射治 療等局部治療方法。另外,部分IIIB期 患者不適合接受手術、電療、化療等治療方法,也可能會考慮使用標靶治療。 至於其他期數的患者,可作局部治療, 毋須使用標靶藥物。
避免早期個案出現復發
肺癌標靶治療近年再有突破,最新研究 發現,手術後輔助治療除了使用化療輔助治療外,如果病人是非小細胞肺癌第 1B期至第 IIIA期帶有 EGFR外顯子 19缺失 或外顯子 21替代突變的基因突變型,可以配合標靶治療 (EGFR-TKls) 以延長無病存活期( DFS)及整體存活期 (OS),進 一步減低復發風險。
基因突變與標靶治療
標靶治療的目的,是阻截癌細胞體內的生長信息傳遞,從而減慢癌症發展,因此用藥前,必須先進行$基因測試$,找出要針對的「目標」 ,再 根據患者的情況、病情、對藥物的接受能力等,決定使用哪一種藥物。至於非基因突變肺癌使用標靶治療的成效,則沒有經過正式測試。
目前,標靶治療主要適用於驅動基因的突變 (這種基因突變為惡性腫瘤 提供存活和生長的優勢。), 最常見為EGFR (表皮生長因子受體變異),以及融合基因的突變 (兩人個基因的染色體易位、 刪除或反轉,導致基因異常) 中,包括 ALK (間變性淋巴瘤激酶)和 ROS1(編碼ROS1受體酪氨酸激酶) 。
持續用藥定期覆診
這些標靶藥物大多是口服藥物,患者每日在家服藥,便能控制病情,相對簡單。如病情受控,身體無太大不良反 應,患者一般可持續服用。
接受標靶治療期間,患者仍須定期檢查病情,以決定是否需要調整或更改治療方案,檢查方法包括血液檢驗和影像測 試,如 X光、電腦掃描等。不同標靶藥的成效各異,普遍可維持九個月到一年的無惡化存活期,如有抗藥性跡象, 醫生會評估個別病情,再決定下一步 治療。
針對不同基因突變及抗藥性機制,醫學 界正進行更多研究和臨床測試,可展望 未來將有更多肺癌患者受惠。
部分患者服用標靶藥後,或出現皮疹丶 腸胃不適等副作用。患者應留意身體反 應,作出記錄,並向醫生反映;醫生會 根據情況處方輔助藥物,如副作用較為嚴重,可能需調整劑量,或轉用其他藥 物。
目前有超過 20種獨特的基因改變被公認為是肺癌的潛在治療靶點。截至 2020年 5月,美國的 FDA已批准使用針對七種具有特定驅動基因突變的肺癌 (即 EGFR, ALK, ROS1, BRAF, TRK, RET和 MET) 的靶向藥物。
EGFR是一種細胞表面的蛋白質,當 EGFR與表皮生長因子 (EGF) 結合,便會刺激酪胺酸激酶,啟動細胞信息傳遞,指示細胞生長和複製。若 EGFR發生基因突變,酪胺酸激酶會持續活躍,令細胞不正 常、不受控,並且快速地分裂和增生,形成癌症, 甚至攻擊其他組織。
截至 2023 年10月, EGFR基因突變肺癌共有三代藥物。
第一代標靶藥:吉非替尼 (Gefltinib) 、厄洛替尼(Erlotinib)
這兩種口服標靶藥物,十多年前開始獲准用於非小細胞肺癌的 EGFR基因突變。原理是當 EGF附在細胞受體時,便會刺激酪胺酸激酶的活性,發出一連串訊號,令癌細胞不斷分裂和增生,使其完全不受身體新陳代謝控制,猶如進入「不死」狀態。吉非替尼和厄洛替尼可形成一道「城牆」 ,阻斷訊息傳遞,以減少和延緩癌細胞增生,臨床上多作為一線藥物。
可是,臨床發現不少個案,服用第一代藥物約一年後,藥物開始失效。檢驗結果大多發現癌細胞出現T790M抗藥性。
第二代標靶藥:阿法替尼 (Afatinib) 、達克替尼 (Dacomitinib)
第一代藥物雖能依附在EGFR上,以阻截癌細胞增生訊息,但臨床發現第一代藥物沒辦法持續地緊扣着細胞,會出現「脫落」的情況,癌細胞便會重新活躍起來。第二代則針對這個問題,加強抑制 EGFR的能力。只要黏着突變的 EGFR蛋白表皮便不會脫落,而且抑制效果難以逆轉,並能針對 EGFR 家族多個受體。
但要留意,醫生選擇藥物時,也會考慮藥物的副作用,以減輕患者的身心負擔。正因第二代藥物的抑制能力較強,伴隨的副作用也較多,最常見是腸胃不適、肚瀉,嚴重者更可能需要停用藥物。但往往令患者更沮喪的 是,與第一代藥物一樣,第二代藥物也逃不過癌細胞出現 T790M抗藥性的「厄運」。
EGFR T79OM基因突變及第三代標靶藥奧希替尼 (Osimertinib)
EGFR基因突變肺癌患者使用第一代或第二代標靶藥後,病情一般會受到控制,惟部分人士或會在用藥一段時間後,會因為種種原因而出現抗藥性,藥物便會失效。
其中, T790M基因突變是最常見的抗藥機制。數據顯示,約50%服 用第一丶二代標靶藥的患者會出現 T790M基因突變,令標靶藥失效。T790M是EGFR的點突變,可謂肺癌「對付」標靶藥的方法, 它能制止藥物依附在 EGFR上,癌細胞於是能繼續接收生長信息。 第三代標靶藥奧希替尼助不少 T790M基因突變呈陽性的患者,抑制抗藥性突變,以繼續接受標靶治療。
不少晚期肺癌患者會出現腦轉移,可是,人體腦部有血腦屏障的保護機制,第一、二代藥物難以穿過「屏障」進入中樞神經系統。臨 床硏究顯示,奧希替尼「入腦」能力較強,而且副作用相對輕微, 部分副作用如皮膚和腸道反應,也可利用藥物有效紓緩。
而且近年奧希替尼亦開始應用在較早期的個案。非小細胞肺癌第 IB期 至第 IIIA期個案接受手術及進行基因檢測後,如果病人帶有 EGFR外顯子 19缺失或外顯子21替代突變的基因突變型,可以考慮接受第三代標靶藥作輔助治療以進一步減低復發風險,延長無病存活期( DFS) 及整體存活期 (OS) 。
肺癌個案之中,約 3%至 5%帶有 ALK基因突變。醫學界發現,患者的 ALK和 EML4基因出現染色體易位,這種變異會激活癌細胞生長信息傳遞,癌細胞於是不斷複製和分裂,形成肺癌,即 ALK基因突變型肺癌。
各種基因突變引致的肺癌,症狀和表徵基本上並無差異,但臨床經驗發現ALK肺癌患者,出現腦轉移(或稱腦擴散)的機會率,較其他類型的肺癌高。事實上, 由於肺癌的初期病徵不明顯,不少患者在腫瘤擴散至腦部,影響腦部功能,包括 說話和行動能力下降後才往求醫,經多番診斷後,最後發現病灶不在腦部,而是肺部。
克唑替尼能進入腫瘤細胞,阻止變異的ALK基因傳送生長信息,從而控制腫瘤生長,在本港已有約五年應用歷史。
服用克唑替尼一段時間後,腫瘤可能會產生抗藥性,或出現腦轉移,醫生會評估患者病情,決定是否處方第二代標靶藥。
第二代ALK標靶藥:塞瑞替尼 (Ceritinib)、阿來替尼 (Alectinib) 及布加替尼 (Brigatinib)
第二代ALK標靶藥覆蓋的基因突變較第一代多,可應用於一線治療,亦可在第一代藥物出現抗藥性後使用,繼續抑制腫瘤 生長。
另外, ALK基因突變肺癌的其中一個特點,是腫瘤較容易出現腦轉移。第二代 ALK標靶藥在腦部的滲透能力也較第一代強,用於第一線治療,可減低腦轉移的 風險。至於確診時已出現腦轉移,以及一線使用第一代標靶藥後出現腦轉移的個 案,亦可考慮轉用第二代藥物。
目前,本港已引入兩種第二代ALK標靶藥,分別為塞瑞替尼及阿來替尼,應用歷史約為兩至三年;布加替尼則在 2020年於美國食品藥品監督管理局 (FDA) 註冊。
患者使用第二代標靶藥一段時間後,也有可能產生抗藥性,醫生視乎個別情況, 為患者處方另一種第二代標靶藥,或安排化療。
無論是第一代還是第二代ALK標靶藥,一般不需配合其他治療方法,但若患者出現局部抗藥情況,可按個別情況以外科手術或放射治療處理。
洛拉替尼 (lorlatinib) 近期已獲批准成為第三代ALK標靶藥。與前幾代ALK標靶藥物相比,洛拉替尼具有更高的中樞神經系統穿透能力,可以更好地控制腦轉移,降低原有肺癌細胞顱內擴散的風險。
不同ALK標靶藥所引致副作用可能相差甚遠。一般而言,第一和第二代標靶藥均 會引起疲倦、水腫、心跳減慢,以及噁心、肚瀉和便秘等腸胃不適,第二代的副作用普遍比第一代輕。另外,第一代標靶藥也有可能導致昧覺改變、視力模糊等 反應。至於第三代的副作用包括高血脂、神經認知障礙等。
如患者在服用標靶藥後出現副作用,應向醫護人員求助,醫生會處方輔助藥物, 紓緩副作用帶來的不適。若副作用嚴重至影響患者的生活質素,醫生在衡量病情和副作用後,或許會調校劑量或轉用其他藥物。
ROS1基因可與多個基因發生融合突變,其中最常見是與基因 CD74融合。 這群患者大部分都是較年輕、非吸煙人士,佔非小細胞肺癌中 1至 2% 。第 一線阻截劑標靶藥物主要都是克唑替尼( Crizotinib) 及恩替替尼 (Entrectinib) 。在一項克羅唑替尼的國際研究中,客觀緩解率 (Objective response rate) 為72%, 中位無進展生存期(PFS, progression-free survival) 和總體生存期 (OS, overall survival) 分別為 19.3和 51個月。兩者治療結果相似但恩替替尼具有更好的顱內滲透性,所以特別適合中樞神經系統 (Central nervous system) 轉移的患者,使用恩替替尼後的反應率達77%,無惡化存活期19個月,顱內療效明顯。另外,如用克唑替尼出現耐藥性,目前可考慮使用第二線藥物——勞拉替尼 (Loratinib) 。
BRAF突變型肺癌屬罕見類型,佔所有非小細胞肺癌約 1% 至3%,患者中以煙民為多。在治療方面,目前主要結合BRAF和另一種基 因 MEK的阻截劑作合併藥物治療,即共同使用達拉非尼 (Dabrafenib) 和 曲美替尼 (Trametinib) ,硏究顯示反應率達 63%,無惡化存活期為 9.7 個月,效果較化療好。
NTRK突變基因則是指染色體重疊而加強了相關基因的活躍程度,促使細胞不受控地生長,演變成腫瘤。 NTRK可發生在多種不同癌症,肺癌是其中一 種,比例不多,大約佔非小細胞肺癌的 1% 。
目前,治療的藥物已獲批准使用,與其他罕見基因不同的是, NTRK阻截劑——拉羅替尼 (Larotrectinib) 或恩替替尼 (Entrectinib) 可用於多種癌症, 在辨識腫瘤基因上有明顯指向性,不限於特定細胞病理組織分類或原發性器 官位置,都能成功截斷增生訊息傳遞。客觀緩解率約為 70%至75% 。
MET抑制劑卡馬替尼 (Capmatinib) 及 特泊替尼 (tepotinib) 已獲得 FDA批准,可用於具有 MET外 顯子 14跳躍突變的成年患者,建議將其用於一線治療,而不是免疫療法和/ 或化學療法後,總緩解率為68%, 中位PFS為9.7個月;在之前接受過其他 治療的患者中,總緩解率為41%,中位PFS為5.4個月。
目前, FDA還未有批准用於MET擴增的藥物,但對於那些有高水平擴增 (基因拷貝數的增加> 5倍的患者) ,化療後癌症進展,可建議使用 MET抑制劑 (例如克唑替尼,卡馬替尼或卡博替尼) 作為下一線治療,這仍然是研究的活躍領域。
腺癌中有1%至2%的病例裏發現有RET基因融合重排。在年輕患者和不吸煙者中較多。 RET抑制劑塞普替尼(Selpercatinib) 和 普拉替尼 (pralsetinib) 已被FDA批准用於患有RET融合陽性晚期非小細胞肺癌病人,可用於一線治療,而不是免疫療法和/或化學療法後。 硏究的初步結果中,在 39位未接受過 RET融合陽性 NSCLC治療的患者中, Selpercatinib的總體緩解率為85%, 其中58%的緩解持續至至少六個月。
其他基因突變肺癌還有HER2 、 RAS 、 PIK3CA 、 AKT1 、 PTEN突變等,都是 近年可經檢驗偵測出來的肺癌基因突變,雖相關藥物仍在研究階段,並未獲批使用,但初步研究顯示藥物成效不俗,相信不久將來可應用於患者身上。
人體細胞有約2萬個基因,這些基因或會因先天和後天因素而出現病變,或控制細胞生長的基因產生突變,演變 成腫瘤。肺癌基因測試就是利用分子病理方法,檢測肺癌細胞的基因是否改變或異常,例如出現突變 (mutation) 丶 基因放大、或是融合基因。

圖:基因檢測
其實肺癌基因測試存在已久,但過 往只針對病理問題,著眼於基因突變如何令正常細胞轉變成癌細胞。但隨著標靶藥物出現,醫學界開始將基因測試應用在決定用藥向之上。不同的標靶藥物適用於不同基因突變的癌細胞,因此,利用基因測試把肺癌分類,更能對症下藥,提高治療成效。
要得知癌細胞屬哪種基因突變,第一步就是抽組織,即「活檢」,醫生 會根據腫瘤的不同位置靈活運用各種方法抽取組織(link to related)。接著,抽取出來的組織會交由 病理科醫生進行一系列的檢測。
所有肺腺癌 (Adenocarcinoma) 患者都應接受細胞基因測試,不應單純地按臨床特徵分類。至於非腺瘤如鱗狀腫瘤或是小細胞癌症,則由醫生視乎病人的臨床表現來決定是否進行基因測試。如果未能完全排除腺瘤的可能,則應該接受基因檢測,以作進一步確診。
進行基因測試前,需先把之前抽取出來的癌細胞活組織固定 (fixation) 丶再放入蠟盒(paraffin block),以蠟塊固定後可進行切片分析,確定組織是否有癌細胞、分辨癌症種類如腺瘤或鱗狀腫瘤等,然後確認癌細胞數目是否充分及找出具代表性的位置。
由於ALK及ROS1可能出現融合基因,與 EGFR基因突變的情況不同,兩者的檢測方法也有所不同。
進行 EGFR基因突變測試時,病理科醫生會於具代表性的癌細胞位置提取DNA 。目前較新的化驗方法是提取DNA之後,即時偵測「定量聚合酶連鎖反應」 (real-time PCR) ,毋須進行基因排序,好處是簡化工序,縮短檢測時間及提高偵測敏咸度。即使癌細胞數目很少,亦可透過real-time PCR檢測基因突變情況。
至於檢測 ALK及 ROS1變異,把組織固定和入蠟製成蠟片後,不用提取DNA, 改用「螢光原位雜交」 (FISH) 檢測方法,觀察螢光訊號,從而檢測ALK及ROS1有否融合基因。為了更快捷及便宜地篩查ALK及ROS1, 現在可用免疫 染色 (immunohistochemistry, IHC) 方法進行初檢,再用 FISH來核實,甚至在ALK測試IHC巳經可取代FISH 。
除了組織活檢,基因變異也能夠從患者的血液樣本中檢測到。這是因爲癌細胞 的基因會不停從腫瘤上脫落,流入血液並於身體內循環,我們稱之爲液體活檢。適用於檢測無法接觸的腫瘤和用於監測治療的成效,例如尋找 EGFR抗 藥性T790M等。
癌症的液體活檢原理,是因為癌㚼細胞的 DNA會進入血 液,經血液化驗和基因排序分析後,便能判斷患者 的癌症基因型。液體活檢可反覆檢查,而且過程低 風險。另一情況是,當癌症出現腦轉移,特別是肺癌這類常見腦轉移的癌症,難以抽取腦部癌細胞組織時
難以抽取腦部癌細胞組織時,液體活檢便「大派用場」。
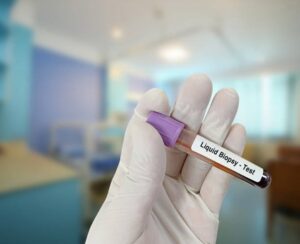
圖:用於液體活檢的血液
可集中或全方位偵測基因
液體活檢的敏感度因應不同技術而有所 不同,包括微滴型數位核酸偵測系統技術及次世代基因分析。微滴型數位核酸偵測系統技術 (Droplet Digit al PCR, ddPCR) ,可以集中偵測單一癌症基 因,例如 EGFR 、 ALK等常見突變基 因,原理是將血液樣本放進排序儀,短時間可以偵測大量 DNA, 從無數游離 DNA迅速辨認癌症基因目標,目前敏感度達七成。若果 EGFR 、 ALK 及 ROS1 等常見突變基因 檢測的結果是陰性,可進一步化驗如 BRAF 、 MET 、 RET 、 HER2及KRAS等 較罕見的基因,看看能否找到藥靶。
另一種液體活檢是次世代基因分析 (Next Generation Sequencing, NGS),可以同時檢測數十至數百個基因。傳統 的基因排序須先一段一段放大基因,再經歷排序、比對、分析等過程,操作需時;最新的次世代基因排序技術則可同 時進行多個基因排序,正因為技術涵蓋 範圍較廣,要取得詳細基因分析報告需 時兩至三星期。當然,並不是所有能偵 測的基因也有相應的標靶藥,但可以從 檢測中得知該癌症基因的特性,例如出 現抗藥性的機會率,報告亦會列出世界 各國正進行的藥物臨床測試,供患者作 參考。 要注意的是,液體活檢的敏威度約為七 成,意昧著出現假陰性的機會為三成, 可能需再次抽血,或抽取組織進行活 檢。

至於非基因突變型肺癌,雖然不適合使用標靶藥,但近年也有新突破,除了使用化療為一線治療外,患者更 可考慮免疫治療。團際研究顯示,$免疫治療$可抑制腫瘤擴散,並能延長無惡化存活期,可謂是這 群患者的新希望。
面對種種侵害身體的「敵人」 ,我們的免疫系統自有應對之法。然而,有些癌細胞卻懂得矇騙免疫系統,逃避免疫系統的狙擊,不斷生長。針對這個問題,醫學界早在上世紀 90年代開始,在腎癌、黑色素瘤等癌症上使用免疫治療,誘導免疫系統辨認及殲滅癌細胞。隨著醫學演進,免疫 治療自 2014年起已可用於非小細胞肺癌,燃起患者的治療希望。
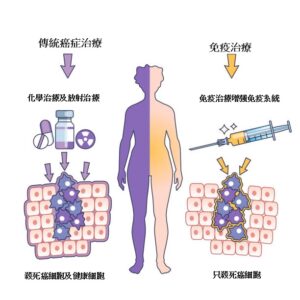
圖:傳統癌症治療 vs 免疫治療
免疫機制與免疫治療
免疫系統中的白血球,包括 T細胞和樹突狀細胞,本已有能力抵禦癌細胞。當癌細胞釋出抗原時,樹突狀細胞則可循著抗原搜索出「罪魁禍首」,讓T細胞能將其消滅。
為免 T細胞「濫殺無辜」 ,損害正常 細胞,免疫系統的抑制機制會透過免疫檢查點(immune checkpoint)去監察和控制 T細胞。不幸的是,狡猾的 癌細胞懂得利用這個機制,透過干擾檢查點抑制 T細胞,令其無法辨認和攻擊癌細胞。
其中一個免疫抑制機制,就是 PD-1 和PD-L1 。部分癌細胞表面有PD-L1蛋白, T細胞表面則有PD-1受體,兩者—旦結合,免疫系統便會誤認癌細胞為 「好朋友」 , T細胞就不能發揮功能。
免疫治療的目的,就是重啟免疫系統 的正常功能,讓 T細胞辨認和殺死癌細胞。截至 2023年 10月,本港獲批准 使用於肺癌的免疫治療為 PD-1抑制劑 和 PD-L1抑制劑,兩者的作用均為阻止 PD-1和 PD-L1結合,讓T細胞能履行職責。

現今免疫治療也可在手術前或後使用作輔助治療。有研究顯示,第 IB至第 IIIA 期可切除非小細胞肺癌的患者,若在進 行腫瘤切除手術前接受免疫治療合併化療,患者的無事件存活率中位數和病理完全緩解率較只在手術前接受化療的患者高。
III期非小細胞肺癌雖然未至擴散,但醫療團隊斷定無法單靠手術完全清除癌細胞,治療大多以化療和電療(稱 之為「放化療」或「電化療」)作整體 治療。可是,患者一旦停止放化療, 腫瘤有機會復發或持續惡化,甚至擴 散至其他身體部位,患者或感到進退失據,治療路茫茫。
免疫治療正好填補這缺口,患者在接受放化療之後,現時可考慮採用免疫治療 PD-L1抑制劑,以鞏固治療成效。
一項國際大型臨床硏究顯示,在 III期 非小細胞肺癌患者中,使用放化療後再採用免疫治療的組別,較僅使用安慰劑的組別,其中位數無惡化存活期延長三倍之多,可達16.9個月。
近年,不少癌症醫學研究,從晚期癌症入手,希望助患者延長生命,同時提升生活質素,而這亦是醫學界研究免疫治療的初衷。治療目標是控制病情,而非根治癌症,晚期患者是臨床上率先可用免疫治療的一群。免疫治療的出現,讓患者的抗癌路走得更遠, 除了因副作用較傳統放化療少,從而提升生活質素外,也可延長存活期。
理論上,免疫治療可用於任何癌症, 透過刺激免疫系統發揮作用,以抵抗癌細胞;而實際上,醫學界多從較普遍的癌症著手研究,目前免疫治療已獲准用於晚期肺癌、胃癌、腎癌丶黑色素瘤等。
針對第四期肺癌患者,免疫治療能否有效喚醒免疫系統,癌細胞的生物標記或可給予一些「小提示」。我們可以透過化驗癌細胞,檢測生物標記, 如 PD-L1表達、腫瘤突變負荷 (Tumour mutation burden) 和微衛星不穩定指數 (Microsatellite instability)等。 這些數據具有一定的治療成效預測性和指向性。

不過,以上指數並非處方免疫治療的「絕對」標準,換句話說,即使指數低, 也不代表免疫治療一定無效。
近年,醫學界持續進行臨床實驗,期望歸納出對免疫治療反應較佳的個案,並研究效果較不理想者,可配合哪些治療去提高成效,最終目的,是令更多肺癌患者 能受益於免疫治療。以下是部分正進行測試的治療方案。
- 已出現轉移的患者:
或可先接受高劑量放射治療,刺激癌細胞抗原,再使用免疫治療,醫學界正觀察此治療組合能否加強控制全身的癌細胞。 - 腫瘤中 PD-L1蛋白水平不高的患者:
或可使用雙免疫治療,同時針對兩個抑制系統PD1/PD-L1和CTLA-4 。 - 應用於使用多線標靶藥後都出現抗藥性的 EGFR基因突變非小細胞肺癌患
者身上。
小細胞肺癌的特點是體積小、生長速度快,而且容易在短時間內擴散,因此無論是局限期 (Limited stage) 或廣發期 (Extensive stage) ,都會先採用化療作系統性治療,務求控制全身的癌細胞。與非小細胞肺癌不同,小細胞肺癌現時並無針對基因突變的標靶藥物,故化療是主要治療方案。 此外,也會按患者的個別情況安排手術或放射治療。
小細胞肺癌的化療也會用上順鉑或卡鉑,並會按患者的病情和身體狀況, 採用雙藥組合 (Doublet chemotherapy) ,加入另一種化療藥。舉例說, 順鉑 (cisplatin) 或卡鉑 (carboplatin) 聯同依託泊苷 (Etoposide) 一同使用,是其中一個最常用的小細胞肺癌化療方案。不過,個別患者或較為虛弱,未必能承受兩種藥物的副作用,亦可單獨使用一種鉑類藥物。
多個國際臨床硏究發現, PD-1抑制劑或PD-L1抑制劑能有效控制一些小細 胞肺癌個案。現時 PD-L1抑制劑合併化療已獲准用於廣發期小細胞肺癌的一線治療。
近年,更有外國臨床硏究發現,小細胞肺癌患者可在化療期間,同時接受 免疫治療,完成療程後再以免疫治療作維持治療,有助延長患者的存活時間。
提起癌症治療,不少患者即時聯想到各種副作用,如脫髮丶嘔吐、身體虛弱等,大大打擊他們的抗癌意志。即使被喻為近年癌症治療新希望的免疫治療,一樣有副作用,而且更與整個免疫系統的反應有關。其實,隨著醫學界對各種治療的認識加深,近年 已發展出多種紓緩副作用的方案,令他們可以輕鬆地面對癌症,享受較佳的生活質素。
化療藥物可影響腸胃細胞的新陳代謝,並會影響腦部內的「嘔吐中心」,令患者覺得噁心丶 甚至嘔吐大作。一般而言,患者最常於化療 24 小時後嘔吐;有些病人則可能於 1至 2天後,才浮現徵狀;部分患者於上一次化療後曾嘔吐, 對治療存有心理陰影,即使還未進行下一次化療,心理因素亦可能引發嘔吐。經常暈船浪丶對治療厭到焦慮、或 50歲以下的病人,特別高危。幸而,近年針對化療患者的止嘔藥物療效愈來愈理想,醫生往往會在化療開始前,為病人處方止嘔藥物,希望杜絕嘔吐。現時,逾七成化療患者完 全不會出現嘔吐情況。
不少患者接受化療後會掉髮,對他們的心理影響,大於生理,因此醫生或會建議患者於治療前剃掉頭髮, 改為配戴假髮,減少日後掉髮對他們帶來的衝擊。此外,現時有不少假髮是專為化療病人而設,款式多樣、精美, 像真度極高,患者不妨多花心思,以假髮、頭飾裝扮,一 樣可以漂漂亮亮、精神奕奕。完成化療後,頭髮便會慢慢重生,回復正常,病人毋須過分擔心。
不少化療患者,都出現不同程度的失眠問題,有些一夜無眠,有些則無法熟睡至天亮,大大影響他們的生活質素及情緒。患者不應強迫自己入睡,因為這樣反而令自己更感壓力。患者可與醫生商量,服用適當劑量的安眠藥。同時,患者應嘗試維持規律的作息時間、免飲用含酒精或咖啡因的飲品,以及學習各類放鬆運動等,都可改善失眠情況。大部份在化療期間經歷失眠問題的個案,都可在療程完結後回復正常。
部分化療患者會出現口腔潰爛的問題,令他們食慾大減,情緒亦會受到影響。醫生可以藥物預防,臨床結果顯示,可大減口腔潰爛問題約九成。此外,患者應少吃過鹹、過酸、粗糙、乾燥的食物,以免弄 傷口腔。常用漱口水亦有助中和口腔的酸鹼度。若 真的出現潰爛,亦可塗藥膏,數天便會痊癒。
接受化療後,患者的白血球水平下降,一般而言,約 2至 3天後便會回升,患者因而受感染的風險不大。不過,若白血球水平長期維持在低水平,患者受感染的機會便會大大增 加,最常見的症狀是胃口變差、發燒,有可能延誤化療療程,危及生命。醫生會為患者密切監察,若發現患者的白血球水平不理想,便會為其注射俗稱「升白針」的白血球生成素。而患者亦應於化療後特別留意自己的體溫, 如有發燒,應立即求醫。此外,治療期間,患者應盡量避免到人多擠迫的地方,及避免與動物及傳染病患者接觸,並要勤洗手及保持口腔清潔,以減低咸染發生的機會。
在接受化療時,醫生會於患者的手部血管投藥,而化療藥物對血管有一定傷害性,因此患者的血管可能會出現發炎反應,令患者感到痛楚。而患者的血管越幼細,痛楚感覺便會越明顯。患者可以考慮安裝留置導管,可在 胸口安裝投藥裝置,裝置藏於皮下,不會影響外觀或造成明顯傷口,或放置在上臂的大血管內。安裝裝置後, 化療藥物便可直接投入大靜脈,被大量血液稀釋,大大 減低痛楚威覺。
標靶治療會令病人的皮膚轉變,如變乾、痕癢、容易瘀傷、出暗瘡和紅疹等。因此,在治療期間,患者應特別注意皮膚護理,如經常使用不含香料的潤膚露、外出時必須使用 SPF30和 PA++或以上的防曬霜及戴帽或雨傘。若出暗瘡,患者應避免擠壓及採用含酒精的產品,否則會令皮膚更乾燥和脆弱。有需要的話, 醫生會考慮為病人處方類固醇或抗生素,以紓緩徵狀。另外,有些病人的指甲或腳甲或會發炎、變黑, 甚至形成甲溝炎、膿瘡等,這情況下,他們應特別注意清潔、改穿寬鬆的衣物丶鞋子,剪指甲時亦要份外 留神,從而減少受傷及威染的風險。此外,有不少黏膜的眼睛、口腔、鼻腔也會出現變化,變得乾澀丶 乾燥。患者的雙眼會感到不適,口腔也會容易潰瘍,部分患者甚至會持續流鼻血。醫生會按情況處方眼藥 水及其他藥物以紓緩患者的徵狀。
部份患者會出現輕微至嚴重腹瀉,嚴重者一天大便超過六至七次,除了對生活造成很大影響外,更可能因而脫水及電解質失衡。醫生會建議他們少吃高纖維、油膩、太甜的食物,尤其是奶類產品,亦會為他們處方止瀉藥物,以紓緩症狀。
標靶藥物可能會令患者的肝酵素上升,如上升幅度不大,並不會造成嚴重影響,但若肝酵素指數上升 5倍或 以上,肝臟有可能受到無法逆轉的破壞,必須先行停藥,待肝功能改善後,才考慮是否繼續用藥或轉用另一藥物。
由於放射治療所採用的是輻射線,患者接受治療的部位,可能會紅腫、出現水泡,類似曬傷的症狀,病人可塗上蘆薈啫喱,但在每次電療前,需抹去蘆薈啫喱,回家後,應保持該位置乾爽,避免出汗, 可洗澡但不可抹擦治療部位,洗澡後用軟毛巾輕輕抹乾皮膚,否則會令皮膚情況惡化。此外,若腫瘤擴散至頭部,患者便須要接受頭部的放射治療,其臉部皮膚有可能變黑及粗糙。患者不應如常洗臉, 只能以濕潤的毛巾輕輕按印臉部,以作清潔,否則有可能引致嚴重脫皮。
放射性肺炎的成因是放射範圍內的正常肺部組織受損,導致發炎反應,患者會出現乾咳丶氣促丶胸痛等病徵。在較輕微的個案中,炎症可自行消散;但在較嚴重的個案中,患者的肺部有可能出現大範圍纖維化,導致呼吸功能下降,甚至呼吸衰竭,後果可大可小。
免疫治療藥物是由蛋白質組成的抗體,所以在其他治療中常見的副作用,如嘔吐、胃口轉差、皮疹等,在免疫治療中並不常見,即使有也實屬輕微。可是,患者要留意,免疫治療是喚醒人體強大的免疫機能, 以對抗癌細胞。從另一個角度看,變得更有力量的免疫系統有機會「倒戈」而自我攻擊,全身所有主要器官都有機會受襲,帶來嚴重影響。
舉例說,當肺部被攻擊,患者有機會患上免疫性肺炎,出現咳嗽、氣 喘、呼吸受影響,繼而因血液含氧量下降影響身體機能,或有需要入 住深切治療病房。如果免疫系統攻擊腸胃,免疫性腸炎除了有嘔吐丶 肚瀉外,還有機會出現腸出血丶發炎、穿孔等副作用。
不過,臨床上出現嚴重副作用的機會率不高,一旦發生了,醫生會盡 快安排患者入院,以高劑量激素控制身體免疫系統功能,只要處理得宜、及早控制,大部分情況下,副作用也可以紓緩。
在癌症治療路上,化療對外觀的影響最大,副作用包括頭髮脫落、皮膚 乾燥、色斑和出疹,特別是年輕女性,或會帶來「震撼」。曾經有一位任職時裝界的女性癌症患者,看着髮絲每天一條一條的失去,心中難過得很,花一段長時間才能接受配戴假髮。即使是近年在肺癌治療上,廣泛被應用 的標靶藥物,雖副作用較少,但任何藥物多少也有副作用,也會出現皮膚乾燥、 出疹和暗瘡的情況,或多或少對患者的外觀有所影響。
要跨越這個外觀改變的心理關口,我會建議患者治療前,先剪短頭髮,收窄頭髮掉落前後的落差,心理上會較容易接受。另外,患者也可以選擇假髮或戴帽子,市面上的選擇五花八門,相信可以幫助患者克服心理不安。至於皮膚方面,黃金之道是防曬和保濕,頻密塗抹潤膚膏,洗澡時水溫不能過高,皮膚問題方可大大改善。
不少患者會「自動」 戒吃雞肉、雞蛋和黃豆,原因大多是擔心這些食物中的荷爾蒙,會使腫瘤變異。在西醫的角度中,除非個別身體狀況,癌症治療期間並沒有「戒口」這回事。相反,患者更應做到飲食均衡。而且,各種肉類是蛋白質和 營養豐富的食物,有助新陳代謝、細胞修復和提升抵抗力,癌症治療中至關重要。
「多喝水」這說話看似是陳腔濫調、但自有箇中道理。有部分化療藥物會損害腎臟,多喝水可幫助腎臟排出藥物。如患者食慾不振,可飲用湯水、營養奶和健康果汁等,同樣可吸收水分。另外,因化療導致血小板低的患者,可嘗試以花生皮焗水,有助提升血小板水平。

圖:飲食均衡對治療至關重要
治療癌症期間,家中可飼養寵物嗎?其實,寵物傳染疾病予人類的機會極微,只需注意家居衞生,讓寵物當個心靈伙伴或許更佳。
有了健康心靈,也不能忽略體魄。不少患者會認為,接連的癌症 療已耗盡請力,不如將僅餘的力量用作支撐日後的治療。其實運動可改善精神和體力,應做簡單運動,伸展筋骨。而且,不 論化療還是標靶治療,也有機會導致便秘,運動正可幫助腸道蠕動,紓緩副作用。
香港人熱愛周遊列國,異國見聞讓人放鬆。患上癌症,並不等於從此不能 「飛」 ,只要注意一些小節,患者仍能隨時出遊。首先,建議患者選擇短途路線,看看自己身體體力能否應付。此外,化療是常用的肺癌治療方法,但化療會降低患者的白血球數量,容易因免疫力不足受威染。患者必須 注意個人衞生和飲食,帶備足夠藥物。當然,出發前必須諮詢專科醫生,得他們同意後,才可出發。
踏上旅程,大家懷着輕鬆心情,繁花世界格外迷人。抗癌路途也一樣,雖面對生關死劫,一顆輕鬆平常心,其實與醫學治療同樣重 要,相輔相成。心靈就是這趟旅程的「最佳導遊」 , 陪你走過這條抗癌之路。

圖:病友旅行前宜諮詢醫生意見
肺癌一直被視為「沉默的殺手」,原因在於早期病徵不明顯,即使踏入中期,其病徵亦與一般都市病、長者毛病相似,容易令患者忽略,未能及時診治,增加日後治療的難度。當病情發展下去,病徵便會越來越嚴重,大大影響患者的生活質素。幸而,近年 醫學界已有方案可以處理這些嚴重病徵,紓緩患者不適。
咳嗽是十分常見的病徵,主要成因是氣管分泌物令患者的喉嚨感到不適、氣管炎或腫瘤令氣管阻塞等。有別於 一般傷風感冒的咳嗽,肺癌患者會咳個不停、難以自控,而且咳嗽的「力 度」甚猛,咳嗽時大多帶痰,甚至痰涎中帶有血絲。
值得一提的是,不少肺癌患者本身有吸煙習慣,而長年吸煙本身亦會導致咳嗽,不過若真的患上肺癌,患者的咳嗽情況會更嚴重、更頻密,且有更多痰涎或帶血。
醫生會按情況為患者處方止咳或化痰藥物;針對氣管炎,醫生會處方氣管舒張劑;若腫瘤阻塞氣管,則可能要採用放射治療,縮小腫瘤,減輕阻塞情況。
此外,還有一些小貼士可以有助減少咳嗽,包括放鬆心情、於睡前一小時左右服用止咳藥物以助入睡、將家中溫度調較至令人感到舒適的度數等。
咳血的主要原因是腫瘤破裂、流血。患者可以服用口服止血藥物,有需要的話,醫生會考慮為患者進行放射治療,其止血效果十分理想。
不少肺癌患者會咸到氣促,尤其是在活動之後,有些患者即使步行、上數級樓梯,也會喘不過氣來,甚至要分多次才能完成短短的路程,大大限制 了患者的日常活動。氣促的主要成因是腫瘤範圍大、肺積水、腫瘤壓住氣管等。
若患者氣促情況嚴重,或需入院接受氧氣治療,之後醫生會盡量為其找出氣促的成因,以針對性地紓緩問題。舉例說,如腫瘤太大,醫生會考慮採用放射治療,縮小腫瘤;若患者有肺積水問題,則可能要進行引流手術。
患者本身亦必須保持警覺,若發現自己少量活動後,開始氣喘、冒冷汗、 心跳加快、面色變紫等,便應及早到急症室或向主診醫生査詢。
早期肺癌較少導致痛楚咸覺,然而當病情惡化至後期,患者便有可能感受到痛楚,包括由大範圍腫瘤所致的悶痛感覺,以及因腫瘤入侵肺膜、肋骨、胸骨、脊椎神經等而致的劇痛等。有某些肺癌生長於肺部的頂端,有很大機會入侵頸部神經、肺膜等,會令患者感受到極大的痛楚。
要紓緩痛楚,醫生會採用止痛藥物,包括消炎止痛藥物、神經線止痛藥 物、甚至嗎啡類藥物。有些患者對嗎啡類藥物感到十分害怕,但其實只要使用得宜、逐步調校,嗎啡類藥物能有效止痛,更不會造成嚴重副作用或 留下後遺症。此外,放射治療亦有助止痛。
肺癌患者經常感到疲倦的成因有許多,包括腫瘤生長、減少進食、藥物副作用、情緒低落、睡眠不足等等。要改善問題,醫生必須先找出成因,再逐步處理。此外,醫生或會為患者處方安眠藥或鬆弛神經的藥物。
肺癌患者消瘦的成因有許多,包括腫瘤生長、失去食慾、藥物副作用、情緒低落、睡眠不足等等。不過,千萬不要小看消瘦,因為這反映了患者可能沒有足夠的體力抗癌。
醫生一般會建議患者少食多餐,若有胃口時,應盡量多吃些。選擇食物時, 患者應挑選一些清淡的食物,避免進食肥膩食物後有飽滯威覺,而失去食慾。若真的失去食慾,患者可考慮多吃流質食物、服用一些營養補充劑或 飲用「營養奶」,容易入口之餘,也較易被吸收,有助患者補充體力。
部分肺癌會轉移至肝臟,患者的右上腹會脹大、疼痛,在一些嚴重個案中, 患者可能會出現腹部積水的問題。醫生會考慮處方止痛藥,或採用放射治療來縮小腫瘤,減少痛楚感覺;至於積水問題,醫生會考慮處方「去水丸」,或透過手術引流,減少積水。
部分肺癌會轉移至腦部,患者因而會出現頭痛、頭暈、反應緩慢等。此外,腦部的不同位置受影響,便會出現不同的症狀,如語言能力下降、手腳不協調、無力等。若擴散至脊椎,則會令患者走路時乏力,甚至大小便失禁。一 般來說,醫生會採用藥物或放射治療來縮小腫瘤,希望令情況改善。
若腫瘤擴散至食道,患者進食時會容易噎到;若侵蝕至喉返神經,則可能會影響聲帶,導致聲音嘶啞。同樣地,醫生會採用藥物或放射治療來縮小 腫瘤,減少有關情況。
當癌症步入晚期,治療方向便由初期的根治轉向控制,目標是令腫瘤穩定下來、減少不適、延長無惡化 存活期。臨床上有不少案例,患者與癌細胞共存多年,就像糖尿病等長期疾病一樣,變成「慢性癌症」,雖沒辦法完全治癒,但可讓癌細胞成為身體一部分,長期觀察。
所謂「穩定的癌症」,即癌細胞不再活躍、大小不變、沒發現新病灶和驗血指數平穩。現階段,標靶治療未能為晚期肺癌病人帶來「完全治癒」的效果,他們在使用各類標靶藥物一段時間後,亦會逐漸失效或產生抗藥性;然而,隨著更多藥物研究即將完成,醫學界可望在不久將來,提供更多藥物選擇予晚期肺癌患者、或在出現抗藥性時,能夠有新一代標靶藥物作針對性治療,從而讓他們能靠著「個人 化治療」,維持生活質素,達致「與癌共存」,為他們和家人帶來生命正能量與希望。
因此,晚期癌症都可以是一個積極治療期。在這個階段,患者必須認識兩個概念:
一是藥物假期 (drug holiday) ,即暫時停藥。部分患者經醫生評估後,認為病情穩定、停藥並不會導致反效果,患者可嘗試暫時停藥,回復不用治療的日常生活。
二是持效治療 (maintenance treatment) , 即持續使用有效及副作用少的藥物,在抑制癌細胞的同時,可維持一定生活質素。然而,治療過程中總有變數,包括復發、抗藥性或病情改變,幸而目前癌症治療有多線藥物,醫生可轉用其他藥物或療法,例如 EGFR突變的非小細胞肺癌,第三代標靶藥物的出現,讓出現抗藥性的患者得以繼續治療,有望讓腫瘤再一次進入穩定期。
展望將來,各式各樣針對肺癌成因或機制及相關治療方案的研究,正步入成熟階段,期盼這些嶄新的治療方向,有助更高效率地治理肺癌:

與此同時,生命延續,亦等於「戰線」延長了。患者的經濟或首當其衝, 因為持效治療意昧著長時間用藥,醫療開支上升,患者應與醫 生和家人商討治療方案和了解各資助計劃。
另一個壓力來源,有時或來自家人的關切。不少家人比患者本身更緊張和憂慮,覺得癌症靜止下來,就等同治療停滯不前。 因此,醫護人員常常提醒及解釋,癌症治療有不同階段之分,
家人及患者在任何時候都應正面面對,更重要的是,不應讓治 療成為生活的全部,更要珍惜相處的每分每秒。
正面思維欣賞身邊事物
醫療技術不斷地進步,加上醫生與患者攜手對抗癌症,肺癌已非想像中的可怕。 最重要是患者需保持積極與樂觀的心,這才是對付癌症最大的動力。
但我們明白,患者在長期抗戰的途上,難免會感到有點迷失:這場長期戰爭,究竟是好?還是壞?不知道哪天起床,癌症又會來叩門?不知道哪天,癌細胞再次活躍起來?被癌症折磨的日子,是否年復年、日復日地拖長了?
然而,你的想法決定你的前路。情緒健康也是抗癌路上重要一環,特別是當癌症變成了慢性病,日子漫長,一直鑽着牛角尖,只 會令自己難受,就當你有你生活,它有它靜止, 不如昂首闊步,欣賞活着的每一天。

圖:正面思維欣賞身邊事物
https://youtu.be/mcILU91VWmU 與莫醫生談肺癌
https://youtu.be/rA–ABM3PY0 《伙頭爸爸》- 肺癌病友分享
https://youtu.be/j5eWzlJUv-4 網上教育講座 肺癌的治療 饒家棟醫生
https://youtu.be/6yLQAmkzK_A 網上教育講座–肺癌的治療_潘明駿醫生
https://youtu.be/2So-oWRyFas 網上教育講座——肺癌的檢查方法:王韶如醫生
https://youtu.be/k38J2Kxqnm8 抗癌俠 力戰肺魔 第五集
https://youtu.be/P_Iv-D7IeSY 抗癌俠 對付肺魔 第四集
https://youtu.be/pGNOPIXufGc 抗癌俠 阻截肺魔 第三集
https://youtu.be/OBdM4rta33s 本港肺癌趨勢 徐成之醫生
https://youtu.be/6W5cDNLbWxM 癌症病人家居運動 – 心肺功能鍛鍊
https://youtu.be/qiyzQxoNnV0 肺癌解碼全攻略
#前列腺癌 #前列腺 #PSA #良性前列腺增生 #小便困難 #尿速緩慢
前列腺癌可說是老年男性的癌症,絕大多數發生於60歲以上。早期前列腺癌通常沒有明顯病徵,不易被察覺;直至腫瘤變大擠壓附近的泌尿組織,但其病徵又與$良性前列腺增生$等常見老年男性泌尿問題相似;加上篩查中常用的$前列腺特異抗原(PSA)檢測,也可以因良性前列腺增生導致,因此,要及早發現予以治療,還是存有不少挑戰。
當前列腺細胞出現基因變異,不受控地生長成為惡性腫瘤,便是前列腺癌。前列腺癌有可能轉移到身體其他部位,常見有骨和淋巴結。
人皆聞癌色變,但前列腺癌細胞的生長速度可以有極大差別,快速生長的,會引發各種併發症及導致死亡;但有些前列腺癌細胞生長得十分緩慢,患者終其一生也不用接受治療。
圖:前列腺結構圖1
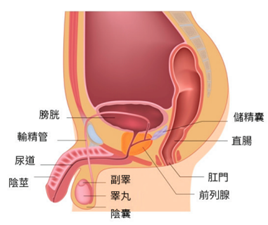
前列腺
前列腺是男性生殖系統中的一個環狀分泌腺體,位於膀胱之下,膀胱頸與尿道之間,體積有如一個合桃,包圍著膀胱下的一段尿道,其分泌體液與精子混合後成為精液。
圖:前列腺結構圖2
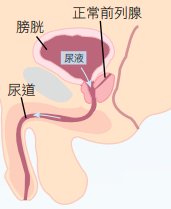
#尿頻 #小便有血 #精液帶血 #小便困難 #尿速緩慢
病發初期通常沒有任何警告徵狀, 當腫瘤逐漸增大或開始轉移時,可能會引致以下一種或多種的病徵:
- 小便頻密,尤其在晚間更為嚴重;
- 小便困難,久久不能開始排出尿液;
- 難以排空膀胱內尿液;
- 尿流慢或斷斷續續;
- 小便或射精時感赤痛;
- 小便或精液帶血;
- 若癌細胞擴散至骨骼、盤骨或脊骨會感到痛楚或僵硬,患者亦可能會感到疲倦、胃口不佳和日漸消瘦。
圖:前列腺腫瘤壓逼尿道
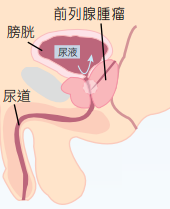
#前列腺癌 #前列腺 #PSA #良性前列腺增生
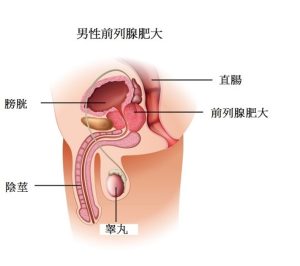
前列腺可能伴隨年歲而增大,是一種良性的前列腺增生症, 在60歲以上的男性非常普遍。當腺體體積增大, 壓著尿道,便會引起排尿困難和痛楚等徵狀。這些徵狀與早期前列腺癌的徵狀極為相近,但良性前列腺增生並不是癌症,不會擴散;然而,也不能將這些病徵簡單歸咎良性前列腺增生,以免不幸真的患上前列腺癌時誤診,所以醫生的診斷是非常重要的。
圖:前列腺增大壓逼尿道
絕大部分前列腺癌患者的年齡都是在60歲以上, 過半數更是在70歲以上。前列腺癌在西方國家是皮膚癌以外的最常見男性癌病,近年香港的前列腺癌個案亦急升,每年新症由1993年的261宗大幅增加至2022年的2,758宗,已躍升至本港男性十大癌症的第三位,導致的死亡個案亦升至第四位,達519宗。整體而言,本港男性患前列腺癌的一生累計風險,已升至每25人有1人。
資料來源:香港癌症資料統計中心
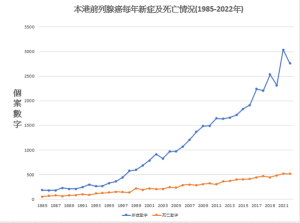
圖:本港前列腺癌每年新症及死亡情況 (1985 – 2022)
暫時仍未完全清楚前列腺癌的成因, 但下列因素會增加患病的機會:
- 年齡 :是最重要的因素。三分之二的前列腺癌患者都是在65歲以上的,50歲以下的個案極少。
- 種族及飲食習慣 :西方國家男性的風險較亞洲人為高,而在美國土生土長的非洲裔黑人,風險比白種人更高;有趣的是,一直在非洲生活的黑人,患前列腺癌的風險其實頗低。所以,醫學界相信,這和傳統西式的高脂飲食有關,情況一如乳癌和大腸癌等,這亦正好解釋為何這幾類癌病近年在香港不斷增加。
圖:高脂食物

3. 長期缺乏運動 :運動除有防癌作用外,近年研究指運動還可減慢前列腺癌患者的惡化速度。
圖:常做運動有益身心

4. 近親病史:父兄等近親曾患前列腺癌,風險可能會增加一倍。科學家還在研究遺傳性基因和前列腺癌的關係,目前尚未有針對這類基因的臨床測試。BRCA基因變異亦會增加患前列腺癌的風險,不過這只佔患者的極少數。
5. 其他風險因素
有研究指肥胖及吸煙會增加患前列腺癌的風險,即使康復,復發的機會也較大,但臨床研究未能完全確立。
圖:肥胖亦是致癌風險因素

如果你是50歲以下,除非有家族史或基因問題,否則不用考慮普查。因前列腺癌屬長者病,50歲以下的個案極少。
如果你是70歲以上,尤其是本身健康不佳,預期壽命在10-15年以下的長者,也不用考慮普查。因大部分的前列腺癌都生長較慢,即使偵測到有早期的前列腺癌,也可能不需要接受治療。
如果你是50至70歲的健康男仕,本會建議你與醫生商討進行普查的利弊,然後才作出明智的選擇。目前歐美多國都不建議為這些 50-70歲的男士進行例行前列腺癌普查。
前列腺癌普查是靠抽血驗前列腺特異抗原(PSA)指數,過高的便要進一步檢查,看看是否患有癌病了。不過多個大型研究都未能確定用 PSA作普查能有效減低整體死亡率,還可能因而找出些生長極緩慢,根本不會對這些中老年患者構成威脅的前列腺癌,進行了不必要的治療,引致小便失禁和不舉等後遺症。此外,假陽性報告亦會引起不必要的焦慮及進行不必要的活細胞檢查。
當懷疑前列腺有腫瘤時,通常先以肛門指檢及驗血來篩查,並需要以影像掃描或入侵手術確診。
- 肛門指檢檢揸前列腺最直接的方法是肛門指檢。由於前列腺接近肛門,醫生戴上手套, 用手指探進肛門約4公分處即可觸及,若摸到硬塊便可能是腫瘤病變,缺點是無法診斷太小的病灶。圖:肛門指檢示意圖
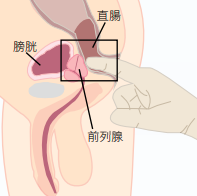
- 前列腺特異抗原(Prostate Specific Antigen, PSA)
簡單的血液檢查,化驗血清中的前列腺特異抗原(PSA)的水平。一般應在 4ng/mL以下,如指數達10ng/mL或以上,患上前列腺癌的機會便很高,需要進一步檢查。而指數在4至10ng/mL之間的,有可能是由於前列腺肥大,亦可能是早期的前列腺癌,醫生如有懷疑,亦會再進行以下檢查。 用手指探進肛門去檢查前列腺是否有異常的腫塊。前列腺特異抗原(PSA)是前列腺體生產的一種蛋白。惡性腫瘤細胞和一些良性的前列腺狀況如肥大增生、感染和發炎等,都會令血液中的PSA水平上升。簡單的血液檢查,化驗血清中的前列腺特異抗原(PSA)的水平,可用來作初步診斷。一般而言,PSA應在 4ng/mL以下,如指數達10ng/mL或以上,患上前列腺癌的機會便很高;而指數在4至10ng/mL之間的,有可能是由於前列腺肥大,亦可能是早期的前列腺癌。如前所說,良性增生、感染和發炎等,都會令PSA水平上升;反之一些藥物,如治療良性增生的finasteride 及dutasteride (亦會用於雄性型脫髮) 則會降低PSA水平。因此,如果沒有病徵,可於6-8星期後,排除部份暫時影響PSA的因素後,再做檢測。如PSA水平持續上升,特別是上升得很快,又或在肛門指檢時發現腫塊,便應進行更深入檢查。
- 經直腸超聲波檢查 (Transrectal ultrasound, TRUS)
把超聲波探頭放進肛門,經直腸緊貼前列腺,以超聲波建構身體組織及器官的影像,作詳細分析。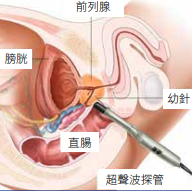
- 針吸活組織檢查
在經直腸超聲波的輔助下,醫生利用針管插入前列腺的多個部位,抽取組織作細胞化驗,以確定是良性增生或是惡性腫瘤。另外,根據港大醫學院的研究,證實局部或短暫麻醉進行經會陰前列腺活檢,比傳統經直腸活檢更安全,相關的敗血症風險降至幾乎零。若過程使用導航系統更可助精確抽針,提高診斷準確性。 - 泌尿系統內窺鏡檢查
其他檢查如確定患上前列腺癌,風險較高的病人可能需要以下一種或多種檢驗,包括:- 盤腔及腹部電腦掃描(CT)或$磁力共振掃描(MRI)。
- 骨骼X光檢查。
- 同位素骨骼掃描
受癌細胞侵蝕的骨骼會大量吸取經特別處理的同位素。透過掃描器,同位素發出的微量珈瑪射線會被轉化為影像,以顯示癌細胞的位置。(註:與絕大部分癌病不同,前列腺癌很少會轉移至淋巴和骨骼以外的器官;此外,由於前列腺癌生長較緩慢,正電子(PET)掃描的靈敏度一般並不理想。)
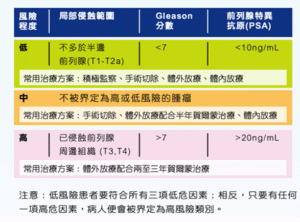
當發現前列腺癌腫,有三個重要因素來決定腫瘤的風險預期,從而影響治療方案,包括
- 腫瘤的影響範圍 (即癌病期數 (是否已擴散));
- 前列腺特異抗原(PSA) 的度數和上升速度;
- 腫瘤的病理報告分數。
前列腺癌跟其他很多癌病一樣,都是採用TNM分期
T (Tumour 腫瘤)
T1 為最早期,腫瘤未必可見於掃描或指診觸摸,可細分為a、b、c。
T1a 腫瘤少於組織的5%;
T1b 腫瘤佔或多於組織的5%;
T1c 在活檢中發現癌細胞
T2 癌細胞完全位於前列腺體內
T3 癌細胞已突破腺體,細分為a和b。
T3a 癌腫突破了前列腺包裹;
T3b 癌細胞已擴散至輸精管道
T4 癌細胞已擴散至附近器官,如膀胱、盤腔璧等。
N (Node淋巴結)
腫瘤若沒有擴散至淋巴結為N0,否則便是N1。
M (Metastasis 遠端擴散)
用來表示癌細胞是否已擴散至身體其他部份,M0代表沒有擴散、M1則細分a、b、c。
M1a 癌細胞已擴散至盤腔外淋巴結;
M1b 癌細胞已擴散至骨骼;
M1c 癌細胞已擴散至身體其他器官或組織,如肺部。
前列腺癌組織經化驗後,病理學家會根據癌細胞的生長速度和入侵性評分,分為Grade Group 1-5 ,分數越大越危險。
類似的評級有另一種,是沿用已久的Gleason分數 (Gleason score)。病理學家會根據兩種最常見的分化度(differentiation)評分,最低3分,最高5分。3分代表近似正常細胞,分數越高越危險。當兩組分數相加,便成為Gleason分數 (6-10分),同樣分數越高,前列腺癌的生長速度和擴散的風險便越高。一般7分以下的是屬於生長較慢的類型,反之,7分或以上的便較惡了。
因前列腺癌病人的平均年紀較大,部分早期的腫瘤又生長緩慢,未必會直接影響病人的壽命,所以這些分級便提供了重要的治療指引,讓醫生因應患者的年齡、生活模式(包括性生活)、整體健康狀況和期望,選擇合適的治療方案。
一般而言,低風險前列腺癌,常用治療方案包括手術切除、體外放療、體內放療,甚至只是積極監察;
高風險的癌症,則以體外放療配合兩至三年賀爾蒙治療為主。
治療方案有多種選擇,因整體療效相若,所以要考慮的,反而是每種方案不同的副作用、方便程度和病人的意願。病人最好能和泌尿專科及腫瘤專科醫生詳細討論後才作決定。
只適合低風險的早期前列腺癌,醫生會先進行定期觀察,例如每半年檢查一次及監察PSA的升幅,如腫瘤生長加速的話,才進行根治性治療。這種積極不干預的方法,好處是有部分病人可避免不必要的治療,即使日後需進行治療的話,也可推遲治療副作用(包括失禁和陽痿)的發生,使病人有較佳的生活質素。但有些患者亦可能覺得將腫瘤留在體內而不作治療,會引致不安和很大的心理壓力。
(*若患者年紀太大和身體狀況太差,根本不適合任何根治性治療時,即使癌腫較大和較惡,醫生也只好採用消極觀望(Watchful waiting)法,當病人受前列腺癌影響而不適時,才進行紓緩性治療,例如賀爾蒙治療等。積極監察和消極觀望不同之處,是並沒有放棄徹底消滅癌病的機會,只是一種敵不動,我不動的防守策略。)
根治性前列腺切除手術把前列腺連同周圍的組織,包括精囊,有時並包括附近的淋巴結,一併切除。外科醫生會盡量避免令前列腺兩旁負責操控陰莖勃起的兩小束神經受損,這是保留神經的切除方式。假如癌腫已侵入或極為接近這些神經纖維,醫生便需同時切除神經纖維,這就是不保留神經的切除方式。切除神經纖維之後,便無法自然勃起。
年齡75歲以下而前列腺癌屬早期(第一期和第二期),身體無嚴重病患而預期可多活十年或以上的病人,應接受根治性前列腺切除手術。
#微創手術 #達文西機械臂
- 剖腹式根治性前列腺切除手術
外科醫生進行傳統的剖腹式根治性前列腺切除手術時,會由肚臍至恥骨位置開刀,透過這條長切口進行手術。在極少見的病例,會在陰囊與肛門之間的會陰位置開刀。
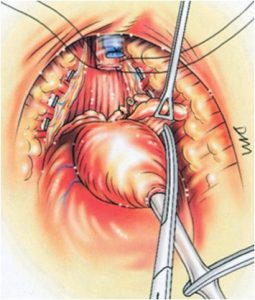
圖:從恥骨後位置開刀切除前列腺癌腫
- 微創式根治性前列腺切除手術
外科醫生進行傳統$微創$式根治性前列腺切除手術時,會開幾個小切口,透過這些小切口把特製的器械伸入體內,切除前列腺。醫生會在屏幕全程觀察手術過程。與剖腹切除手術相比,微創式手術的優點包括減少痛楚、縮短住院時間和加速復元。
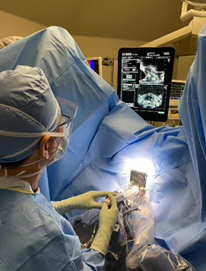
圖:前列腺手術示意圖
- 機械臂微創式根治性前列腺切除手術
利用機械臂($達文西外科系統$)進行微創手術是比較新的手術方式。外科醫生坐在控制台前操控機械臂,透過幾個小切口進行微創手術。機械裝置可提供較佳的視象效果(3D立體、高清、10倍放大),可靈活操控,而且準確度更高(利用仿真手腕)。機械臂微創手術與傳統微創手術一樣,在術後疼痛、失血和復元時間方面比剖腹切除方式較為優勝。在視象效果和器械操控方面,利用機械臂勝過傳統微創手術。
圖:達文西儀器 / 手術過程相
不同類別的根治性前列腺切除手術與任何大手術的風險差不多,包括麻醉風險。由於前列腺附近有很多血管,所以手術期間和手術後都有出血風險。如果淋巴結被切除,可能積聚淋巴液,有需要引流。其他副作用包括漏尿、感染和吻合口狹窄。在罕見的情況下,部分腸臟可能受損(多見於傳統微創手術和機械臂微創手術),或需要進行外科手術修復。由有經驗的醫生進行根治性前列腺切除手術,出現嚴重副作用的風險很低。根治性前列腺切除手術導致死亡或嚴重傷殘的情況極為少見。不足一成人在接受前列腺切除手術後會出現副作用,這些副作用通常可以醫治,又或只是短暫出現的。
- 尿失禁
少於半成年齡50歲以下的人接受根治性前列腺切除手術後,出現永久尿失禁;年齡70歲或以上的人,大約一成半在手術後持續失禁。
- 勃起功能障礙
接受前列腺切除手術後出現勃起問題是相當常見的。不過,大部分病人透過使用針對勃起功能障礙的口服藥物、真空勃起裝置或陰莖海綿體藥物注射,仍有能力進行性生活
放射治療,俗稱電療,包括體外放療(external RT)和體內放療(brachytherapy)兩種,整體療效和手術相若。

圖:電療儀器
適合多種風險類別的局部前列腺癌患者,為本港一般採用的放射治療方式,現時均採用精確的強度調控放射治療(IMRT)或類似技術,以減低副作用。過程像照X光,病人需接受一星期五次,為期約七個半星期的療程,每次需時約二十至三十分鐘,毋須住院。近年亦有部分醫院開始使用為期四至六星期的較短療程。放射治療期間病人可能會感到疲累、小便頻密、輕微腹瀉和放射部位皮膚灼痛等副作用。體外放療雖然需時較長,但不用麻醉或手術,較年老體弱的病人亦可順利完成療程。此外,放射治療後病人出現小便失禁及陽痿等後遺症的機會亦較手術低,不過,由於直腸貼近前列腺,會受到較高劑量的幅射,日後或會出現輕微流血或潰瘍的情況,但較嚴重後遺症的風險一般低於5%。
近年研究顯示,中、高風險病人體外放療時若配合賀爾蒙治療,可大幅增強療效。通常是先開始注射一種針藥去壓抑男性賀爾蒙,先行縮小腫瘤,然後再在兩三個月後才開始體外放療。中風險病人只需半年賀爾蒙療程,高風險的則要兩至三年的賀爾蒙療程了。現時常用的針劑是每三個月才注射一次,非常方便。
此外,前列腺癌若在手術時未能被完全切除,或在手術後局部復發(例如癌指數$PSA$逐步回升),也可使用體外放療來消滅腫瘤。療程和上述的相若,但時間一般是六至六個半星期左右。
即以手術方式將多顆放射性金屬粒植入前列腺內,進行近距離放療。這些金屬粒的輻射量會慢慢地逐漸減低,不用再取出。體內放療程序的需時雖短,但因放射線未能覆蓋腺體附近組織,所以只適合低中風險的前列腺癌。這療法近年在外國頗為流行,但在本港並不普遍,臨床經驗亦較少。
放射治療會增加患者日後患上膀胱癌或消化道癌症的風險;另外,亦可能引致性功能障礙和排尿問題,而這些問題又可能隨患者年紀增加而惡化。
男性賀爾蒙會剌激前列腺癌增生,所以我們可以透過干擾男性賀爾蒙,令腫瘤萎縮。
賀爾蒙治療的應用範圍很廣泛,它既可配合放射治療去根治風險較高的腫瘤,也可用以紓緩已擴散至淋巴、骨骼或其他器官的晚期前列腺癌,或者經治療後復發的病人;一些因年老體弱而不適合手術或電療的病人,賀爾蒙治療更是唯一能壓抑腫瘤的方法。雖然賀爾蒙治療能迅速壓抑前列腺癌,但療效並不持久,所以一般不建議單獨應用在尚未擴散的前列腺癌上來取代上述各種療法。
常用來壓抑男性賀爾蒙的針藥是促黃體素釋放激素促動劑 (LHRH (Luteinizing hormone-releasing hormone) agonist,如Leuprorelin)等。初次使用時,男性賀爾蒙會先升才後跌,所以頭兩星期要服用另一種抗男性賀爾蒙藥(anti-androgen)來減低這短暫影響。近年醫學界又發展了促黃體激素釋放激素拮抗劑(LHRH antagonist,例如degarelix),雖然能較快促下降男性賀爾蒙,但價格較貴和使用不方便(因只有每月一針的版本),整體療效亦非特別優勝,但對本身有心臟病的患者,有較低的心血管病風險。
因體內絕大部分的男性賀爾蒙都是由睪丸製造,要壓抑男性賀爾蒙,最直接持久的方法是進行一個小手術來切除睪丸。為了避免手術和其負面心理影響,醫學界已發展了一種干擾腦下垂體內分泌的針藥,從而間接壓抑睪丸製造男性賀爾蒙,達至相同療效。這類針藥最適合不願接受睪丸切除或只需要短期賀爾蒙治療(例如配合放射治療作根治性療法)的病人。這些針藥只需三個月注射一次,近年更已研發了六個月一次的針藥。
不論以睪丸切除手術或針藥來壓抑男性賀爾蒙,都可能引致性慾下降、陽痿、疲倦、熱潮紅、骨質疏鬆、肌肉萎縮、血糖和血脂增加、體重增加等副作用,所以患者更要注意適當飲食和運動。使用雙磷酸鹽藥物可減少骨質流失風險。
針藥的影響是短暫性的,睪丸切除手術的影響當然是不可逆轉的。
對晚期前列腺癌來說,利用睪丸切除(去勢療法)或針藥來壓抑男性賀爾蒙是很有效的第一線賀爾蒙療法,九成以上的患者反應都很好,但它只能令癌腫進入「冬眠」,不能將它完全消滅,腫瘤在平均兩年左右之後便會再度活躍。醫學界以往認為這是因為癌細胞已演化至不需依賴賀爾蒙生長的地步,就像細菌產生抗藥性一般,所以稱這階段的腫瘤為「賀爾蒙抵抗性前列腺癌」 (Hormone-refractory Prostate Cancer)。
當腫瘤發展至這階段時,醫生便需引入其他療法去減慢癌細胞的生長, 但療效較弱和短暫。常用方法包括加入抗男性賀爾蒙藥 (anti-androgen,例如口服藥Casodex),或類固醇(prednisolone)去擾亂腎上腺製造男性賀爾蒙的功能(有10%的男性賀爾蒙是由腎上腺製造的) 。
近年研究亦發現,很多所謂「賀爾蒙抵抗性前列腺癌」,其實仍需依賴男性賀爾蒙來幫助生長,不過,隨着男性賀爾蒙長期受壓制, 這些癌腫已學會自家生產賀爾蒙, 或自行增加細胞表面的賀爾蒙受體數量來加強吸收賀爾蒙的能力! 隨着這些發現,醫學界近年已將這階段的腫瘤改稱為「去勢療法無效前列腺癌」 (Castration-refractory Prostate Cancer),因為它們並非真的完全不受賀爾蒙影響,而只是需要一些突破性的賀爾蒙治療罷了!
針對這情況,近年新一代口服抗男性賀爾蒙藥阿比特龍(Zytiga)及恩雜魯胺 (Xtandi)已開始在去勢療法無效的晚期前列腺癌上應用。它們的整體療效相若,副作用不多,所以年老體弱的病人也很適合,但都十分昂貴!
除睪丸外,男性賀爾蒙亦可在腎上腺或甚至前列腺癌腫內自行生產,而 Zytiga 就是要壓抑這些組織內的相關酵素,令其無法再生產男性賀爾蒙,從而壓抑腫瘤生長。這藥物配合類固醇(Prednisone)使用時,常見副作用(包括低血鉀、高血壓和水腫等)會大幅減少。
它是新一代的口服男性賀爾蒙受體抑制劑 (androgen receptor antagonist) ,能更有效地黏附細胞雄激素受體(androgen receptor) ,阻截男性賀爾蒙對癌細胞發出的生長刺激訊號,從而壓抑癌細胞增長。Xtandi並不需要配合類固醇使用,對糖尿病人等尤為合適。
傳統上適用於已擴散前列腺癌在賀爾蒙治療後腫瘤再趨活躍的病人。
身體狀況較佳的病人,可考慮接受化學治療 (通常會先使用 Taxotere,若失效時再考慮另一化療藥Jevtana)去控制病情,但因大部分前列腺癌病人都是體弱的長者,只有少部分適合接受化療。
以往化療都是在賀爾蒙療法失效時才使用作紓緩治療,但近年研究發現,若晚期前列腺癌患者身體狀況許可,在最初使用賀爾蒙療法時便同時加入化療藥Taxotere,病人的存活時間比單獨使用賀爾蒙療法的平均增加十個月!所以切勿因擔心化療的副作用,推遲化療的使用了。
化療的副作用如:脫髮,口腔潰瘍,嘔吐,腹瀉,發炎感染,貧血;藥物在較早期使用時,副作用通常較輕微。
另外,口服標靶治療(PARP抑制劑)如Olaparib,適用於有BRCA1 或BRCA2突變的轉移性前列腺癌,副作用亦比化療更輕。PARP抑制劑是通過遏抑修復受損DNA的酶,阻止癌細胞修復,從而殺死癌細胞。不過,藥物可能會在約兩年後慢慢失效。
Sipuleucel-T是屬免疫治療藥物類別,適用於已擴散,病徵輕微,而又對賀爾蒙治療耐藥的前列腺癌。Sipuleucel-T 可識別前列腺酸性磷酸酶 (PAP),呈遞PAP 抗原,誘導 T 細胞對表達 PAP 的腫瘤產生免疫力。
骨骼是晚期前列腺癌主要轉移的器官,肺、肝、腦等都很少受影響,所以控制骨轉移的併發症如疼痛、骨折等在治療晚期前列腺癌上是很重要的。除上述的抗癌治療及止痛藥外,嚴重的侵蝕部位亦要考慮使用放射治療。如病情已惡化至去勢療法都無效時,應考慮再加入一種特別對抗骨侵蝕的針藥, 如雙磷酸鹽類藥物(Zometa)或新一代的骨針Xgeva,需每四星期注射一次。Xgeva使用上較方便,只需皮下注射,亦不如Zometa般會受腎功能影響,療效亦稍強。因這類藥物都會引致血鈣下降,所以建議病人同時服用鈣片和維他命D。此外,有約 1-2% 的病人在長期使用這類藥物後,可能會出現下顎骨壞死 (osteonecrosis of jaw,簡稱ONJ),因此建議病人在接受治療期間,應避免做侵入性的牙科治療手術。
子宮是女性生殖器官,外呈梨形,裡面空洞。其結構分為內膜、肌肉及外膜三層。
子宮體 (Corpus Uteri) 是指子宮頸以上,子宮的主體。顧名思義,子宮體癌是指在子宮內發生的癌症。然而,9成以上的子宮體癌皆為子宮內膜腺癌,所以很多時說的子宮體癌或子宮內膜癌,其實都泛指子宮內膜腺癌。
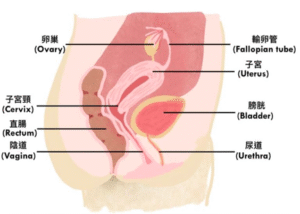
圖:子宮於身體位置
據香港癌症資料統計中心(hyperlink new: ”https://www3.ha.org.hk/cancereg/tc/”)統計,子宮體癌在2022年,有1,188宗新症,是本港整體第七大癌症,女性新發癌症第四位。其病發率在過去十多年,有上升趨勢,惟死亡率一直持平,在2022年的統計中,有109人,不入十大致命癌症。
軟組織肉瘤(Sarcoma)屬罕見癌腫,可於任何軟組織,如肌肉、血管生長,會隨血液擴散至身體其他部位,尤其是肺部。而子宮肉瘤通常長於子宮肌肉層(myometrium),遠較子宮內膜癌罕見,同樣是惡性癌腫,當中最常見的是子宮平滑肌肉瘤。
子宮分為內膜、肌肉及外膜三層,其中內膜主要由無數微絲血管組成。當內膜細胞發生癌變,而不受控分裂,是為子宮內膜癌,大部份皆為腺癌,是子宮體癌中最常見的類型。
子宮內膜癌可按其特性分成兩類:
一型:最常見類別,通常是腺癌,與過量雌激素有關。一般生長較慢,不易擴散;
二型:與雌激素無關,一般生長快且容易擴散。
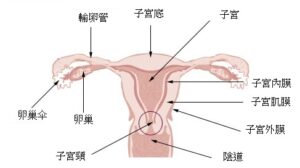
圖:子宮解剖圖
子宮內膜癌早期沒有任何明顯病徵,當腫瘤日漸增大,病人可能出現以下情況:
- 陰道出血,特別是在月經之間或停經後
- 停經後陰道有異常分泌
- 小便時感困難或疼痛
- 腹痛 / 骨盤痛
- 在腹部或骨盤中發現腫塊或腫脹
- 突然消瘦
醫學界對子宮內膜癌的成因至今仍未清楚,但有些因素會增加婦女患上子宮內膜癌的風險:
高雌激素水平:
– 接受雌激素賀爾蒙補充療法
– 過重或肥胖
– 從未生育
– 55歲後才停經
– 卵巢多囊症(Polycystic ovarian syndrome)患者
其他風險因素:
– 年屆六十歲以上
– 糖尿病患者
– 直系親屬(如母親、姊妹或女兒)在50歲前確診乳癌、卵巢癌或大腸癌
– (服用他莫昔芬 (tamoxifen) (治療乳癌藥物)
– 曾在骨盤位置接受放射治療
若懷疑有子宮內膜癌病變,醫生在評估徵狀、風險因素及病歷後,通常會先進行以下檢查:
病理學檢查
檢查中醫生會將兩指伸進陰道,同一時間另一手掌置於腹部觸診感受子宮及卵巢有否異常。
體外超聲波是最常用於檢測子宮、卵巢、輸卵管等婦科疾病的方法。
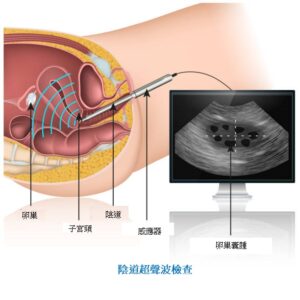
陰道超聲波檢查(Transvaginal Ultrasound,簡稱TVU)
是觀察子宮更有效的方法。醫生將超聲波探頭放入陰道內,透過所獲得的影像來觀察子宮內是否有腫塊,檢查子宮內膜的厚度及質地。子宮內膜比平常厚,可能是子宮內膜癌的徵兆。此檢查也有助於觀察癌細胞是否已擴散至子宮的肌肉層。
檢查期間,有可能需要將生理鹽水注入子宮(saline infusion sonohysterography),以幫助醫生更清楚地看到子宮內膜。
要確診子宮內膜病變,了解其特性和種類,抽取組織來活檢是必須的。
以一支幼導管經由子宮頸放進子宮內,吸取一小片組織化驗以辨識癌細胞的類別及分化程度
。過程短、痛楚輕微,一般可於診所內完成。
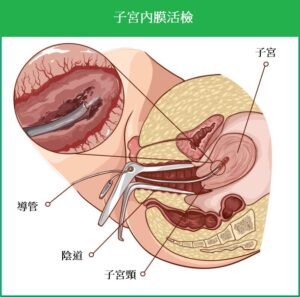
圖:子宮內膜活檢
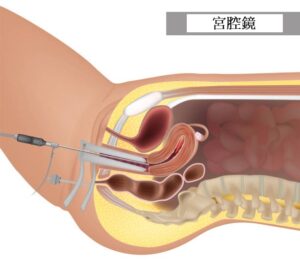
宮腔鏡及活組織檢查 (Hysteroscopy and Biopsy)
視乎需要,抽取組織可配合宮腔鏡進行。醫生會將直徑約半厘米的軟鏡經子宮頸放入子宮,觀察子宮內膜是否有異常,病人可能需要局部麻醉。
擴張刮宮檢查(Dilation and curettage (D&C)
是最可靠的診斷方法,特別是當子宮內膜活檢樣本不足,或對結果有懷疑時。在病人全身麻醉下,醫生會用儀器擴張子宮頸,抽取組織交給病理科實驗室進行化驗。
當確診子宮內膜癌後,便需要進行掃描來檢查癌細胞有否轉移至身體其他部分,包括:
使用無數X光射線穿透人體,再由電腦運算組成體內空間影像。
圖:電腦掃描儀器
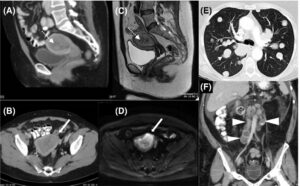
圖:電腦掃描片顯示已擴散至肺部的子宮內膜癌 (圖片來源:Lin et al., 2018, International Journal of Gynecology & Obstetrics)
磁力共振成像 (MRI)
產生仔細的身體橫切面影像,用於檢查癌細胞有否轉移至其他盆腔和腹部器官。

圖:磁力共振儀器
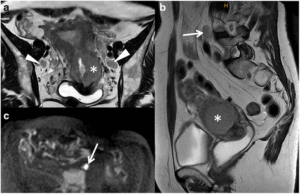
圖:磁力共振掃描片顯示子宮內膜癌已感染子宮頸 (圖片來源:Meissnitzer et al., 2016, Cancer Imaging)
根據國際婦產科聯盟(FIGO)的標準,子宮內膜癌可分為四期,每個期數可再細分:
第1期
癌細胞只生長於子宮內膜或肌肉層裏,沒有擴散至淋巴或遠端組織
1A期:癌細胞生長於子宮內膜或少於一半的肌肉層
1B期:癌細胞仍只在子宮內,但擴散到一半或以上的肌肉層
1C期:高侵略性的癌症類別,但僅在子宮內生長
第2期
癌細胞從子宮體擴散到子宮頸,但只局限於子宮內,沒有擴散至淋巴或遠端組織
第3期
癌細胞已擴散到骨盆腔內,但沒有入侵直腸內膜或膀胱
3A期:癌細胞擴散到最外層的子宮漿膜、輸卵管或卵巢,沒有擴散至淋巴或遠端組織
3B期:癌細胞擴散到子宮隔壁或陰道,沒有擴散至淋巴或遠端組織
3C1期:癌細胞擴散到盤骨的淋巴結,但沒有擴散至遠端組織
3C2期:癌細胞擴散到大動脈旁的淋巴結,但沒有擴散至遠端組織
第4期
4A期:癌細胞已入侵直腸、膀胱或附近淋巴結,但沒有擴散至遠端組織
4B期:癌細胞擴散到腹膜
4C期:癌細胞擴散到腹股溝的淋巴結,以及較遠的器官如骨骼、肝臟、腦部、 肺部或臀臟上的淋巴結
等級是形容癌細胞在顯微鏡下有近似正常細胞的程度。有別於正常細胞,癌細胞不能正常分化,因此醫生能把抽取的活檢細胞放在顯微鏡下斷定等級。醫生可透過分化指標,預測擴散的速度,分化程度越差,癌細胞生長得越快,擴散機會越大。
GX:醫生未能斷定其等級
G1:癌細胞分化程度理想
G2:癌細胞分化程度中等
G3:癌細胞分化程度較差
手術和放射治療是最主要治療子宮內膜癌的方法
這是首選的治療方法,其切除範圍包括子宮、子宮頸、輸卵管、卵巢、部分陰道及附近淋巴組織。一般早期癌症只進行全子宮切除手術已足夠;而癌細胞分化程度較差/已深入子宮肌肉或子宮頸的癌症,於手術後須輔以放射治療/化學治療減低復發風險。
切除子宮的方法包括:
- 開腹(Abdominal Hysterectomy)
- 經陰道(Vaginal Hysterectomy)
- 腹腔鏡(Laparoscopy)
- 機械臂協助 (Robot-assisted)
手術風險主要包括:麻醉風險、感染、膀胱或腸道受損、輸尿管受損等。
放射治療(電療)可用於術後減低復發風險、控制晚期患者的徵狀和不適合進行全子宮切除手術的病人。電療是以高能量輻射殺死癌細胞。現時的電療機器越益精準,可減少傷害正常組織從而減少副作用
體外放射治療(External beam radiation therapy,EBRT)
於放射治療部門進行,以直線加速器發出的放射線消滅癌症。通常每星期五次,為期五至六星期。
短期副作用包括皮膚泛紅、疲倦、肚瀉、小便赤痛、作悶等;中長期可能出現陰道縮短或變窄、乾澀、疼痛等。
圖:體外放射治療
可配合體外電療後進行,病人或需住院及局部麻醉。醫生在陰道及子宮內放置能釋放輻射的導管進行治療,好處是可近距離及集中予以高劑量輻射,減少影響健康組織。
圖:體內放射治療示意圖
化療是全身治療,病人可能接受一種或同時結合不同藥物。化療的目標可以是術後殺死剩餘癌細胞、縮小腫瘤、減慢復發的腫瘤生長或治療已擴散的癌細胞。雖然已有口服的化療藥物,但大部份用於治療子宮內膜癌的藥物皆以靜脈注射。
早期的子宮內膜癌,化療可以在手術後,結合電療或單獨進行來減低局部復發風險。
針對晚期或復發的子宮內膜癌,化療可以縮小腫瘤,減慢生長和紓緩徵狀。部份病人可以結合免疫治療或標靶治療。
常用的化療藥物組合,包括 Carboplatin(卡鉑)與Paclitaxel(紫杉醇),以及Cisplatin(順鉑)與Doxorubicin(多柔比星)。 其他化療藥物包括:Docetaxel (多西紫杉醇)、Gemcitabine (吉西他濱)等。
標靶藥物可以單獨,或配合化療使用,主要用於高風險、晚期或復發的子宮內膜癌病人。不同類型的癌症需要使用不同的標靶藥物:
是一種血管生成抑制劑,會黏附在控制血管生成的VEGF蛋白上,抑制滋養癌細胞的血管生成,從而減慢癌細胞生長。每2-3週,透過靜脈注射一次。
適用於HER2陽性癌症,通常配合化療藥物卡鉑與紫杉醇,每三星期一次靜脈注射。
德曲妥珠單抗 (Trastuzumab deruxtecan)
是一種帶有標靶性質的化療藥物﹐能針對HER2陽性腫瘤,把化療藥物準確地帶到腫瘤。每3星期靜脈注射一次。
是一種激酶抑制劑,與免疫治療藥物匹博利組單抗(Pembrolizumab)結合,通常在嘗試化療藥卡鉑後作為二線治療。每天口服一次。
拉羅替尼 (Larotrectinib) 或 恩曲替尼 (Entrectinib)
有很少數的子宮內膜癌有著NTRK融合突變,致使癌細胞生長。拉羅替尼 (Larotrectinib) 或 恩曲替尼 (Entrectinib) 皆是NTRK抑制劑,阻截其製造異常的TRK蛋白。Larotrectinib:每天口服兩次;Entrectinib:每天口服一次
人體透過免疫細胞的「免疫檢查點」蛋白,防止免疫系統攻擊正常細胞。有時癌細胞正是透過誤導這個機制來避免遭到攻擊。當免疫T細胞上的PD-1 與癌細胞上的PD-L1結合,便能發送抑制信號停止免疫系統攻擊癌細胞。免疫檢查點抑制劑是一種免疫治療藥物,通過針對免疫細胞和癌細胞上的蛋白質來幫助身體對抗癌症。
Pembrolizumab(匹博利組單抗)、Dostarlimab (多斯塔利單抗)和Nivolumab(尼伏人單抗)都是PD-1抑制劑,阻斷T細胞上的PD-1 與癌細胞上的PD-L1結合,使T細胞能夠摧毀癌細胞。若果癌細胞帶有高微衞星不穩定(microsatellite instability)或錯配修復缺陷(dMMR)的生物標記(約三成子宮內膜癌帶有dMMR),可單獨使用這些免疫治療藥物。
Pembrolizumab可單獨用於治療高腫瘤突變負荷(High tumor mutational burden,TMB-H)的個案,表示其腫瘤細胞有多種突變。
Pembrolizumab(匹博利組單抗)亦可配以標靶藥樂伐替尼 (Lenvatinib) 作為沒有錯配修復缺陷(dMMR)或非高微星不穩的二線治療。
荷爾蒙治療結合化療可用於第3、4 期或子宮內膜癌復發的病人;又或單獨用於早期但不能進行子宮切除術,如病人希望保留子宮生育的情況;並較常適用於低轉移性、低分化性的子宮內膜癌,較理想的是癌症體積較低或腫瘤生長緩慢的病人。
荷爾蒙治療主要使用黃體酮(黃體素的人造版本),例如醋酸甲羥孕酮 (Medroxyprogesterone)、甲地孕酮(Megestrol)、左炔諾孕酮(Levonorgestrel)等。
其他藥物包括:
- 泰莫西芬(Tamoxifen)
- 芳香環轉胺酶抑制劑(Aromatase inhibitors (AIs))
- 氟維司群(Fulvestrant)
- 黃體荷爾蒙刺激素(Luteinizing Hormone-Releasing Hormone (LHRH))或促性腺激素釋放荷爾蒙(Gonadotropin-Releasing Hormone (GnRH))的促效激動劑
- CDK 4/6抑制劑(適用於荷爾蒙受體陽性的子宮內膜癌)。
現時並沒有有效應對子宮內膜癌的普查方法;也沒有有效預防子宮內膜癌的措施,惟可注意減低可控的風險因素,包括避免肥胖或過重、控制糖尿病、選擇餵哺母乳等。